Health Care Service Delivery
datum först publicerad: September 14, 2014
datum senast reviderad: Juli 28, 2020
introduktion
i alla branscher krävs en viss grad av enhetlighet och standardisering av praxis för att maximera produktivitet, effektivitet och kvalitet. För de flesta branscher uppnås detta genom dokumenterade planer som kallas ” Standard Operating Procedures (SOP)”. Patientvård har utvecklat sina egna metoder och terminologi. Det är dags att relatera patientvårdspraxis till andra branscher för att dra nytta av innovationer i det senare.
en studie av aktuell litteratur avslöjar förekomsten av olika termer som används i samband med planeringen av patientvården. Termen Standard operativa förfaranden används sällan. I många fall myntas nya termer för att skilja sig från en tidigare term för att hävda originalitet och därmed kommersiellt värde. En återgång till grundläggande definitioner av termer som används inom olika kunskapsområden, särskilt ledningsvetenskap, skulle leda till mindre förvirring.
planeringens roll i övergripande kliniska vårdprocesser
planering är en integrerad del av den kliniska arbetsprocessen. Men traditionellt har planering utförts på ett ad hoc snarare än formaliserat sätt. För närvarande har behovet av att reglera hälsovårdstjänster, effektivisera vårdfinansiering och säkerställa enhetlig vårdkvalitet resulterat i en bredare acceptans av användningen av standardiserade dokumenterade (färdiga) planer.
PLANERINGSMETODEN
ad HOC-planering
på grund av sin utbildning kan vårdpersonal planera vård av en patient spontant. De litar på sin kunskap och erfarenhet och hänvisar vid behov till praktiska riktlinjer, manualer och protokoll eller till och med läroböcker. Det är faktiskt ganska vanligt för kliniker att tänka ut en plan men inte dokumentera den. De uttrycker det bara som order eller interventioner.
det finns många nackdelar med ad hoc-planering (förklaras senare). Ändå finns det fall där förutfattade planer inte är tillgängliga eller otillräckliga och därför måste färdigheterna i ad hoc-planering användas.
det traditionella sättet att skriva en plan är enligt nedan:

TVÅLMETOD
planen är en del av SOAP(IE) populär metod för dokumentation. ’Plan’ ligger mellan Problemidentifieringssteget (benämnt ’bedömning’) och faktiskt ingripande. Planen placeras därför där den naturligt passar in i sekvensen av de kliniska vårdprocesserna. Ett exempel visas nedan:

planen följs av Implementeringssteget och sedan omvärdering.
se Omvårdnadsdokumentation

planen skrivs om när ny information finns tillgänglig när ärendet utvecklas.

värdet av TVÅLMETODEN
SOAP-metoden är ett logiskt sätt att dokumentera planen tillsammans med andra kliniska fynd. Planering bör inte skiljas från andra kliniska vårdprocesser. Denna metod anses dock vara otillräcklig på grund av att referensen för planen inte är tillgänglig och därför är planen i huvudsak ad hoc och inte överensstämmer med en standardiserad föreskriven plan. Denna svaghet kan övervinnas genom att ge vårdgivare förberedda referensplaner (som kommer att diskuteras senare).
nuvarande försök att skapa vårdplaner/vårdvägar
under många år har vissa sektorer av vårdtjänsten, särskilt omvårdnad, förespråkat mer formaliserade metoder som kallas vårdplaner eller vårdvägar. Vissa modeller är mycket detaljerade och innehåller nästan alla vårdprocesser. Andra är bara konturer med minimalt innehåll som lämnar det till vårdgivaren för att utöka Planen. Många av metoderna och metoderna är fortfarande giltiga och bör behållas som grund för vidareutveckling.
en bedömning av de två grundläggande modellerna i nuvarande användning ges nedan.
modell A
i denna ganska populära modell innehåller innehållet:
- Resultat av bedömning
- problemidentifiering ( diagnos och effekter)
- motiveringen för Planen
- föreslagna interventioner
- det förväntade resultatet
- metod för utvärdering av faktisk oucome
dokumentationen av resultaten av bedömning, interventioner och det faktiska resultatet anses vara en del av planen
ett exempel en sådan vårdplan ges nedan:
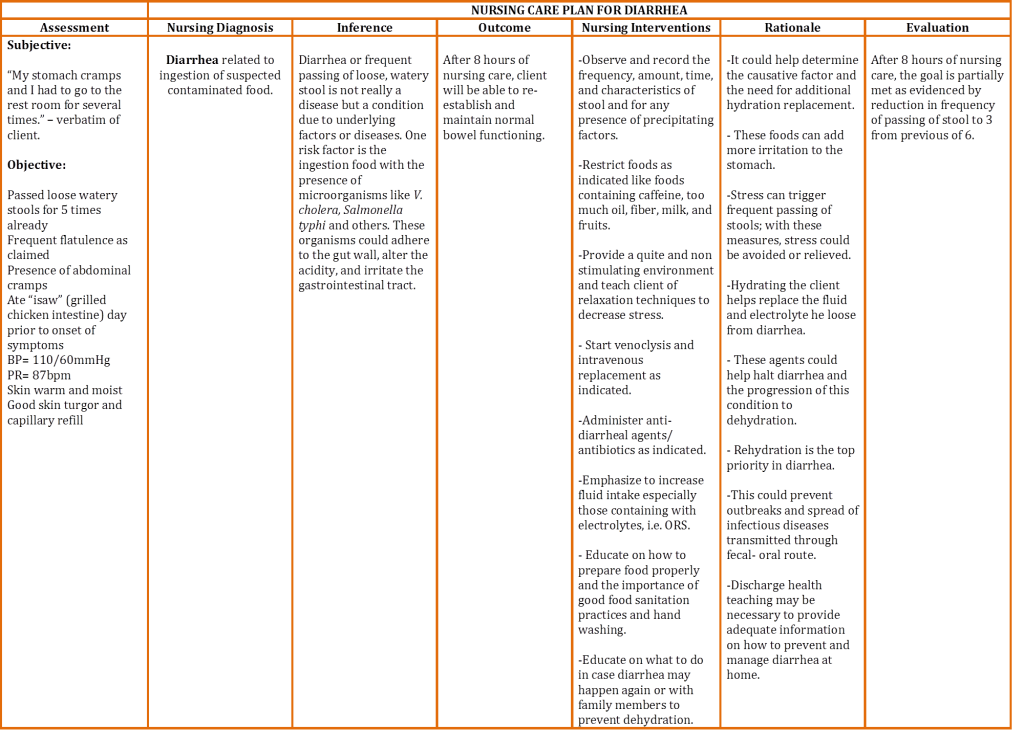
formatet för denna modell gör det användbart som referens och för utbildningsändamål. Det är dock inte lämpligt för praktisk användning. Ofta är det dock ett försök att dokumentera vården som ges i ett liknande (tabellformat) format. Detta är felaktigt eftersom anteckningarna inte kommer att vara i kronologisk ordning. Uppgiften att planera och dokumentationen går ihop med andra vårdprocesser. Det ska inte separeras från dem. För att övervinna denna brist förespråkar vissa sjukhus att anteckningar skrivs både i SOAP-format och tabellformat. Detta resulterar i överflödigt arbete för sjuksköterskor.
Modell B
mer vanligt är en mindre komplicerad modell där vårddiagnosen och motsvarande planerade ingrepp (uppgifter som ska utföras) anges som instruktioner. Det finns emellertid ett misslyckande att skilja Planen (instruktionerna) från uppgiftsutförandet och de faktiska resultaten av observationer, övervakning och utvärdering. De skrivs ofta tillsammans med planen i tabellformat.
igen för att övervinna denna brist skrivs anteckningar både i SOAP-format och tabellformat. Detta leder till dubbelarbete av dokumentationsinsatser och förvirring.

lärdomar från för närvarande förespråkade planer
planen i modell A är tänkt att vara en referens. Detta är uppenbart från införandet av rationale, inference, interventioner som ska utföras och vad man ska utvärdera i innehållet.
Modell B exemplifierar ett försök att dokumentera diagnos, arbetsprestanda plus deras resultat / resultat enligt formatet för en plan. Som sådan är det ett rekord inte en plan. Det görs på detta sätt eftersom vårdgivare (särskilt deras handledare) vill se planen och motsvarande rekord på ett ställe inom medicinsk/ omvårdnad. Detta krav är också anledningen till att planen är strukturerad som en tabell eller matris. Valet av denna layout leder dock till obehagliga vårdplaner som är besvärliga och förvirrande att använda på grund av begränsningen i mängden information som kan ingå i de många smala kolumnerna. Återigen, trots användningen av en matris, kallas det ofta felaktigt vårdvägar.
behovet av att dokumentera planering och deras genomförande separat
planering och genomförande av interventioner är separata kliniska vårdprocesser. Därför bör Planen dokumenteras separat från utförda uppgifter och resultat. De bör faktiskt registreras i journalen i kronologisk ordning (enligt lagkrav). Om önskan är att presentera planen och de faktiska insatserna på samma plats, måste vårdgivare transkribera (duplicera) vad de har skrivit som anteckningar i journalen i en separat tabell. Denna dubbelarbete är den viktigaste grouse som citeras mot nuvarande vårdplaner.
användning av standardiserade vårdplaner
fram till nyligen utvecklas dessa vårdplaner ofta av vissa kategorier av vårdgivare, särskilt sjuksköterskor. Det finns nu en ökande medvetenhet om planerna att vara tvärvetenskapliga. Förespråkare i USA betonar denna förändring i tillvägagångssätt genom att ringa planerna tvärvetenskapliga Klientplaner, kritiska vägar, tvärvetenskapliga Resultatvägar och många andra termer. På något sätt finns det en allmän brist på förståelse för betydelsen av termerna ’vårdplaner’ och ’vårdvägar’ och det sammanhang inom vilket de ska tillämpas vid leverans av hälso-och sjukvård. Det finns faktiskt mycket kontrovers, förvirring och inkonsekvens när det gäller användning av vårdplaner och klinisk dokumentation inom vårdyrket.
förstå termerna som används vid planering av hälso-och sjukvård
kliniker använder termen ’hantering av en patient eller ett fall’ för att hänvisa till tillhandahållandet av den kliniska tjänsten hos en patient som drabbats av en sjukdom. Termen vård är mer lämplig för de kliniska aspekterna av tjänsten. Patientadministration eller patienthantering används ofta för att hänvisa till de administrativa aspekterna. Å andra sidan används termen ärendehantering av vissa vårdpraktiker för att betyda hela vården över episoder och inklusive tjänster som inte nödvändigtvis är kliniska. Några av de termer som används i planeringen är som nedan:
planer: den allmänna betydelsen är arrangemanget i förväg om hur man utför en viss aktivitet. Det finns små variationer när de tillämpas på olika ansträngningar. I arkitektur hänvisar det till en representation av den avsedda fysiska strukturen och layouten. I ledningen definieras planering som aktiviteten att välja strategier, metoder, policyer, program för att uppnå definierade mål. Planering avser antingen en eller båda sekventiella aktiviteter, dvs strukturplan (Design) och genomförandeplan (schema, Processlayout).
algoritmer: när det används i matematik är det steg-för-steg-proceduren för att lösa ett matematiskt problem i ett begränsat antal steg. När det används inom andra områden som patientvård är det serien av sekventiella beslutssteg för att hantera ett kliniskt problem baserat på viss motivering.
Pathways (Workflow): klinisk väg är en annan term för algoritmer när den används i patientvårdsaktiviteter. Det är den förutsagda eller planerade serien av sekventiella arbetsprocesser för att hantera ett kliniskt problem. När arbetet fortskrider bestämmer ett beslutssteg den efterföljande alternativa serien av steg. En del av det handlar om processlayout, t.ex. om samtidig eller sekventiell. Detta motsvarar vad som beskrivs som arbetsflöde i andra branscher. I själva verket Vård vägar avbildas schematiskt som arbetsflödesdiagram eller diagram tillsammans med en berättelse. En kritisk väg innehåller endast de kritiska (viktiga, nödvändiga) stegen eller processerna med de uppenbara (vardagliga) stegen som lämnas ut i dokumentationen (men inte i praktiken). Det är därför felaktigt att kalla en väg en plan. I praktiken är vägen didaktisk men innehåller ofta alternativ som vårdgivaren väljer.
arbetsschema: scheman är uppsättningar vårdpaket som vanligtvis avbildas som tabeller / matriser som innehåller uppgifter ordnade, buntade ihop och sekvenserade enligt Vårdvägarna. Schemat ger vägledning till det kliniska teamet om uppgifter som ska utföras enligt scenarier, tillfällen, vårdfaser och händelser som styrs av professionella, kvalitets-och säkerhetskrav. Traditionellt scheman likställs med vårdplaner. Egentligen är en vårdplan mer än bara en matris eller ett bord.
praktiska riktlinjer: dessa är skriftliga dokument som utarbetats av experter som beskriver breda rekommendationer för hantering av patienter med sjukdomstillstånd baserat på vetenskapliga bevis (forskning) som finns i litteraturen. De varierar i detalj och specificitet, beroende på sjukdomens komplexitet och graden av variation i dess presentation och i behandlingsmöjligheter. (Se: Cochrane Collaboration)
referens:
(http://dictionary.cambridge.org/dictionary/british/pathway?q=pathwayhttp://dictionary.cambridge.org/dictionary/british/plan_1?q=planhttp://dictionary.cambridge.org/dictionary/british/plan_2)
utvecklingen av SOP och vårdplaner diskuteras i detalj i en separat artikel
fördelar med att använda mer formaliserade planer
invändningar mot användning av standardiserade planer
tidigare och till viss del även idag ifrågasätter många vårdgivare behovet av enhetlighet och standardisering av följande skäl:
- varje patient skiljer sig mycket från en annan och därför är vården av varje patient speciell (de hävdar att designen ska vara patient till patient; standardisering leder till ”cook-book” – medicin som anses vara farlig)
- kliniker måste fatta självständiga beslut vid val av förvaltningsstrategier och åtgärder (enligt dem planer begränsar klinisk frihet)
generellt, trots dessa farhågor, finns det en bredare acceptans av behovet av standardiserade planer bland vårdgivare. Faktum är att de genom åren har utvecklat många verktyg för planering av patientvård och många har använts i stor utsträckning. Strukturen och innehållet i sådana planer har dock inte varit enhetligt.
referens:
(http://dictionary.cambridge.org/dictionary/british/pathway?q=pathwayhttp://dictionary.cambridge.org/dictionary/british/plan_1?q=planhttp://dictionary.cambridge.org/dictionary/british/plan_2)
lärande från andra branscher
För att förbättra förståelsen av planeringsprocessen föreslås här att effektiva och väl accepterade moderna tillvägagångssätt och tekniker i verksamheten och kvalitetsstyrning som används i andra branscher antas inom hälso-och sjukvården.
mycket behöver läras från andra branscher. Det är absolut nödvändigt att strategier, metoder och mekanismer som har visat sig vara effektiva i olika branscher antas, efter noggrant övervägande av deras tillämplighet. I tillverkningsindustrin handlar operations management om produktion av en viss produkt. Begreppet en tjänsteprodukt och kunder / kunder, som redan är förankrade i bank, försäkring, gästfrihet, turism och försäljning, måste omfamnas av vårdgivare eftersom det gör det möjligt för kvaliteten på en tjänst att definieras av egenskaper som är mätbara och kan replikeras . Det finns faktiskt fler likheter än skillnader i tillvägagångssättet och i den terminologi som används. En jämförelse av de använda termerna ges nedan:

vårdplaner bör tas som ekvivalent med Standard operation Procedure (SOP) som används i andra branscher och användas på samma sätt, är skillnaden att medan industriprodukter Ave styva specifikationer och deras produktionsmetod är alltid konsekvent. Hälso-och sjukvårdsresultat och deras leverans utsätts för många variationer som kan vara ganska komplexa. Sättet att övervinna denna svårighet kommer att diskuteras.
fördelar med standardisering
för vårdgivaren ger användningen av förkonstruerade (förberedda) SOP/vårdplaner många fördelar, inklusive:
- underlätta en mer strukturerad vårdleverans
- säkerställa omfattande (fullständigt) innehåll i tjänsten
- uppmuntra lämpligt urval av undersökningar och behandling; ta bort redundans eller dubbelarbete och slöseri
- ge information och beslutsstöd (genom förslag, uppmaningar och påminnelser)
- ge en tydlig bild av framtida åtgärder
- kommunicerar avsikter till hela vårdteamet (vilket uppmuntrar gemensamma mål och förståelse)
standardisering främjar enhetlighet i vården av patienter som lider av liknande sjukdom, syndrom eller symptomkomplex, bland alla vårdgivare och på alla anläggningar inom samma organisation. Referens SOP / vårdplanen är en guide. Ersättning för variationer skrivs in i planerna. Ändå avskräcker det inte på något sätt utövare från att ändra praxis som svar på speciella situationer och krav.
utmaningar i att utveckla formaliserade planer
precis som i tillverkningsindustrin kallade företag som tillhandahåller tjänster vad de levererar till kunder som serviceprodukter. Detta tillvägagångssätt gör tjänstens egenskaper mer enhetliga och urskiljbara.
varierad karaktär av klinisk patientvård som serviceprodukter
i andra branscher är produkten från tillverkning eller leverans av tjänster mycket väldefinierad och det är också input och processer som används. Så är det inte inom sjukvården. Medan vården kan göras enhetlig baserat på patientens sjukdom, varierar patientens behov ganska väsentligt beroende på många faktorer. Det verkar som om det finns så många serviceprodukter som det finns sjukdomar. Dessa skulle behöva delas upp ytterligare i mer specifika tjänsteprodukter.
SOPs / vårdplaner är utformade för leverans av en tjänsteprodukt. Generellt en SOP.Vårdplanen är utformad för en viss sjukdom med variationer inbyggda för olika undertyper. Separat Sop / vårdplan krävs dock även för samma sjukdom om undertypen har distinkta krav motiverar ett annat tillvägagångssätt och innehåll. Det verkar som om det finns så många serviceprodukter och SOP?Vårdplaner eftersom det finns sjukdomar. Men mycket ofta är innehållet i olika delar av planerna likartade och kan delas. Detta skulle undanröja behovet av upprepad konstruktion och skrivning.
innehållet i tjänsten måste utvecklas för att tillgodose olika variabla faktorer:
- diagnos
- sjukdomskomplexitet (typ, patologisk grad)
- svårighetsgrad
- stadium av sjukdomen
- effekter och komplikationer
- Vårdmål
- kurativ terapi
- Inneslutningsterapi (genom 2o eller 3o förebyggande)
- palliativ terapi
- faser av vård
- förändringar i säkerheten och omfattningen av diagnosen
- sjukdomens framsteg längs dess naturhistoria
- steg i arbetsflödet
- andra nya problem
diagnos som huvudämne Bestämning av innehållet i en tjänsteprodukt
under patientvården Ökar mängden och tydligheten i den information som finns tillgänglig för vårdgivaren och diagnosen blir tydligare eller nya problem uppstår. Om dessa förändringar är betydande väljs en annan mer relevant plan. Om ändringen är mindre revideras planen i enlighet därmed.
denna komplexitet i typer av serviceprodukter kan lösas genom att bygga en generisk planer som innehåller de nödvändiga delarna och därifrån för att passa de krav som ställs av grad, svårighetsgrad, Stadium, förekomst av komplikationer och andra ytterligare krav. Tillvägagångssättet måste vara att utforma standardiserade planer som är generiska i naturen, dvs tillämpliga på typiska patienter med ett typiskt sjukdomstillstånd. De används initialt som referens och anpassas sedan/individualiseras innan de tillämpas på den faktiska vården av en enskild patient. Om patienten har mer än ett hälsoproblem, skulle en kombination av de generiska planerna vara nödvändig.

Vårdmål som en Determinant av innehållet i en SOP/vårdplan
vårdmålen varierar beroende på sjukdomens art, den patologiska graden, svårighetsgraden och förekomsten av effekter. därför följer det terapeutiska tillvägagångssättet och de valda behandlingsmetoderna i enlighet därmed. Terapi kan i stort sett klassificeras i:
- kurativ terapi
- Inneslutningsterapi (genom 2o eller 3o-förebyggande)
- palliativ terapi
när det finns potential för botemedel eller fullständig upplösning av sjukdomsprocessen riktas Planen mot att uppnå den. Men när det inte finns någon möjlighet att bota, erbjuder Planen andra fördelaktiga terapeutiska alternativ som syftar till att återställa funktioner, symptomlindring och ge komfort.
planernas innehåll för varje VÅRDFAS
planering måste göras för alla steg i den kliniska arbetsprocessen. Dessa steg kan grupperas i faser. För en viss tjänsteprodukt skulle den första fasen vara att samlas in initial information måste vara tillräcklig för att ställa en diagnos. Detta följs av planen för ytterligare åtgärder som kommer att vara
- ytterligare informationsinsamling (undersökningar, observationer, övervakning)
- tidig behandling (vid behov)
När mer information finns blir diagnosen tydligare och innehållet i tjänsteprodukten ändras med den. Vården går in i nästa fas. Innehållet i planen kommer att innehålla:
- behandling
- övervakning
- utvärdering

planer måste därför utformas för olika mer specifika serviceprodukter. När vården fortskrider bestämmer ett beslutssteg den efterföljande alternativa serien av steg. En del av det handlar om processlayout, t.ex. om samtidig eller sekventiell. Vårdgivare kan sedan skapa sina egna uppgiftslistor baserat på deras roll. I en datoriserad miljö genereras dessa uppgiftslistor automatiskt men kan ändå ändras för att variera brådskande, frekvens, varaktighet, plats och tilldelning. Nästa steg är att utföra uppgifterna och därmed genomföra planen.
matchande planer med besök och SERVICE leverans inställningar
vårdgivaren levererar vård vid möten med patienten, vanligtvis under ett besök, dvs när patienten kommer till vårdinrättningen (eller besöks av vårdgivaren). Vilken typ av besök och vilken serviceinställning som anses lämplig beror på sjukdomens art. Till exempel kan en patient på en poliklinisk uppföljning behöva läggas in för vård inom patienten om vissa komplikationer uppstår. Av praktiska skäl och bekvämlighet planerar servicechefer besök för att sammanfalla med den förväntade övergången från en fas till nästa. Som sådan är uppgifter som ska utföras och andra händelser som patienten kommer att uppleva eller sannolikt kommer att hända kända för vårdgivarna som tar hand om patienten och patienten. Ankomsten för ett besök kan utlösa en plan. Beslutet att genomföra planen fattas dock endast om patientens status tillåter eller motiverar övergången.
vårdplanerna för det första besöket är helt annorlunda än för uppföljningsbesöket eftersom diagnosen vid det första besöket vanligtvis är osäker, medan diagnosen vid efterföljande besök är mer bestämd. Vid senare besök har också en del av vårdprocessen slutförts; planer behöver endast göras för resten.
tjänsteleverans kan tillhandahållas i olika inställningar inklusive:
- Öppenvårdsbesök
- akutbesök
- Inpatientbesök
- dagvårdsbesök
- hemvårdsbesök
- Telekonsultationsbesök
- egenvård
den lämpligaste inställningen för en viss vårdfas kan också bestämmas i förväg. Beslut om att starta, fortsätta eller överge planer är beroende av tillgängliga uppgifter. Inom slutenvården är tillgängliga data resultat av klinisk omvärdering, övervakningsdata och rutinundersökningar. För öppenvård kan dessa data göras tillgängliga genom att be patienter att komma på ett preliminärt besök när undersökningar och annan bedömning utförs. Som en del av SEL-care kan patienter också lämna in register över symptomegenskaper och mätningar de gör själva (BP, temperatur, blodsockernivå etc.).
det finns dock situationer där övergången i planen är förutsägbar så att en förändring av planen kan initieras när och när besöket äger rum. Ett bra exempel är vårdplanen för vård av en patient med normal graviditet eller en patient som genomgår knäbytesoperation.
skillnaden i Inställningar förändrar inte signifikant det kliniska innehållet i vårdplanerna utan påverkar främst administrativa processer, arbetsflöde och resursanvändning.
planera frekvensen och varaktigheten av besök
omfattningen av varje fas, är en variabel period. Det kan sträcka sig över bara några minuter eller kan sträcka sig över möten och besök. Fallchefer eller den primära leverantören ställer in frekvensen av möten och besök baserat på patientens förväntade svar. Antalet besök per episod är av naturen variabel men kan avsiktligt fastställas i ett servicepaket. Ett besök kräver en eller flera identifierade fysiska resurser som rum/säng inom ett klinikkomplex eller avdelning. Under besöket kan patienten ha ett eller flera möten med olika vårdgivare som använder samma eller olika resurs. Varaktigheten för varje möte definieras som tidsluckor. Alla dessa måste planeras. I en datoriserad hans, denna planering görs med hjälp av schemaläggning och resursallokering ansökan.
genomförande av planer
tillämpning av planen
vården av en patient leds av en vårdgivare som kallas”primär leverantör” eller ”ansvarig leverantör”. Vanligtvis är han / hon läkare men det kan vara vilken utövare som helst beroende på patientens omfattning och komplexitet. Den primära leverantören väljer en vårdplan som matchar diagnosen.
genomförande av planerna
vårduppsättningen för en viss patient kommer att bestå av alla eller några av patientvårdsprocesserna. Det kan också innehålla kliniska administrationsuppgifter. För inpatienter kan dessa vara antagning, remisser, överföring och urladdning. För öppenvårdspatienter kan dessa vara besöksregistrering, uppföljning, remiss och avbrytande av besök.
användningen av vårdplaner i ett helt integrerat sjukhusinformationssystem diskuteras i en annan artikel.
BESTÄLLNINGSSATSER (vårdpaket, vårdpaket, vårdpaket)
inkorporering av vårdplan i CIS diskuteras i en annan artikel ”>inkorporering av vårdplan i CIS diskuteras i en annan artikel