潰瘍性大腸炎の治療アルゴリズムは、地元の経験に基づいて/Revista Médica Clínica Las Condes
はじめに
潰瘍性大腸炎(UC)は、炎症性腸疾患(IBD)の一部であり、おそらく環境要因と遺伝的要因の相互作用によって引き起こされる病因不明の慢性炎症を特徴とする1。 それは大腸に排他的に位置し、直腸の粘膜および結腸の可変拡張を連続的に損なう。 これは、発生(発作)および寛解期間とともに進化する慢性疾患である。 発作は、直腸出血の出現、頻度の増加および排便の一貫性の低下を特徴とする。 それはまた、一般的な状態、緊急性および糞便失禁、腹痛、体重減少(重度の症例)および腸管外症状(関節、眼科、皮膚科、肝胆管および血管)の妥協を提示するこ
従来、UC治療は症状の寛解を達成することに焦点を当てていましたが、粘膜治癒を伴わない場合、この目標は入院および結腸切除率を低下させるには不十分であることが現在示されています。2,3さらに、最近発表された研究では、内視鏡活性と組織学的活性との間の一致はわずか60%に達し、組織学的正常化は疾患の発生率の低下と関連してい4 上記を考慮すると、UC治療の目標は内視鏡的および理想的には組織学的寛解に焦点を当てるべきであることに注意することが重要である。 このアプローチは、患者の臨床的、内視鏡的および生物学的マーカーの精密かつ体系的なフォローアップを必要とする。
IBD患者のための学際的なプログラムで治療された患者の管理を標準化するために、治療アルゴリズムが設計されており、治療目的、異なる選択肢、お それらのそれぞれは、患者と一緒に議論され、それらのリスクと利益を説明し、遵守を容易にするフォローアップ計画と、治療またはその合併症への応
最初の評価では、また、病気の過程で、あなたは消化器科医、coloproctólogos、看護師、放射線科医、anatomopatólogosと心理学者、栄養士や栄養士、理学療法士、リウマチ科医、皮膚科医、感染症、産科医を含む他の専門分野を含む学際的なチームの関与を考慮する必要があります。 これにより、患者に病理学の包括的な管理を与えることができる。
以下に示すアルゴリズムでは、次の点に留意する必要があります:
-
適切な診断確認。 診断時に疾患の程度および重症度を確立する。 これには、生検による大腸内視鏡検査を行い、感染性または虚血性大腸炎などの鑑別診断を除外することが含まれます。 私たちのチームでは、診断時とその後の相談のそれぞれにMayo clinic indexを使用しています5。
-
以下のような予後不良因子を特定する: 低アルブミン血症,上昇したC反応性タンパク質(CRP),貧血,内視鏡重症度(深い潰瘍の存在),重感染を追加しました,プレゼンテーションの早期年齢(6,治療戦略をカ
-
治療戦略が開始されると。 治療目標が達成されていない場合は、有効性を評価し、治療の調整または変更を行うためのタイムラインを検討してください(図1)。 十分なUCの監視は最初に確立される位置および重大度の条件に従って糞便のcalprotectin(CF)、endoscopic調査、バイオプシーおよび/またはイメージによって病気の活動を、定め
 図1。
図1。炎症性腸疾患の目的に関連した治療の評価
(*)炎症活性は、糞便カルプロテクチン、回腸鏡検査による大腸内視鏡検査、生検および最終的には画像化(理想的にはMRI)および/またはカプセル内視鏡検査で客観化されるべきである。
MRI:磁気共鳴イメージング。
(0,24MB)。治療アルゴリズム潰瘍性直腸炎(図2)
潰瘍性直腸炎の患者では、5-アミノサリシル酸塩(5-ASA)トピックの使用を第一選択とし 患者が臨床的に反応し(10-14日)、それが疾患デビューである場合、少なくとも12ヶ月間坐剤による治療を維持することが示唆される。 治療の8週間後、用量は、週に半分または3回までに夜への応答に基づいて減少させることができる。 患者が複数のフレアアップを経験している場合は、局所療法を無期限に維持することが示唆されています。 フォローアップは臨床およびCFの測定と4か月毎にべきです。
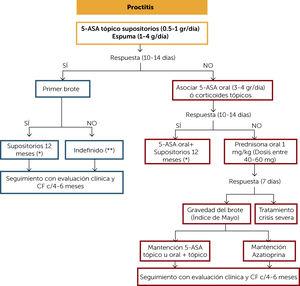 図2。
図2。潰瘍性直腸炎治療アルゴリズム
(*)8週間後の開始用量は、臨床応答およびCFに基づいて減少させることができます(μ g/g)夜に半分または週に3回. 治療の最初の年後に臨床的、CF、大腸内視鏡検査、および組織学的反応がある場合は、治療の中止を検討してください。 臨床的、CF、大腸内視鏡検査、および組織学的反応がある場合、治療が中止される場合。 あなたが失敗した場合、それは少なくとも一年のために4ヶ月ごとに臨床モニタリングとCFを必要とします。 その後、少なくとも年に2回。
(**)臨床的、CF、大腸内視鏡検査、および組織学的反応がある場合は、治療の中止を検討してください。 あなたが失敗した場合、それは少なくとも一年のために4ヶ月ごとに臨床モニタリングとCFを必要とします。 その後、少なくとも年に2回。
5-ASA: 5-amonisalicylates;CF:糞便のcalprotectin。p>
(0,55MB)。患者が最初の治療に反応しない場合、経口5-ASAまたは局所コルチコステロイドが関連し、10-14日に臨床的に再評価されることがある。 応答がある場合は、関連する治療を少なくとも12ヶ月間維持する。 応答がなければ、1mg/kgの線量で口頭副腎皮質ホルモンを始め、週に臨床的に評価することを提案します。 応答があり、発生が穏健派に穏やかだったら、項目5-ASAと維持することができますまたは準療法および漸進的に取除かれる副腎皮質ホルモン。 推奨される離脱パターンを表1に示す。 発生が中等度または重度の場合は、チオプリン(PT)(アザチオプリンまたは6-メルカプトプリン)による治療を継続することが示唆されている。 臨床およびCFの監視は4か月毎に行われるべきです。 患者がコルチコステロイド誘導に反応しない場合、それは重度の危機(”重度の危機治療アルゴリズム”)として扱われるべきである。コルチオイデスによるCUの治療スキーム
一日あたりのプレドニゾンの投与量 投与量の減少パターン 60mg/日 1°週 50mg/日 2°週 50Mg/日 2°週 50Mg/日 2°週 50Mg/日 2°週 50Mg/日 50mg/日 50Mg/日 50mg/日 /tr> 一日あたり40mg 3°週 一日あたり35mg 4°週 一日あたり30mg 5°週 /td> 25mg/日 6°week 20mg/日 7°week 17.5mg/日 8°week 15mg/日 9°week 15mg/日 9°week 15mg/日 15mg/日 15mg/日 15mg/日 12.5mg/日 10°week 10mg/日 11°week 7.5mg/日 12°week 5mg/日 13°week 13°week td>2.一日あたり5mg 14°週 5-asaまたは局所療法に関連しています,特に直腸症状の存在を有するそれらの患者で. 1-2週間で臨床反応がある場合は、4ヶ月ごとに同じ誘導療法と臨床フォローアップを維持し、CFを使用することが推奨されます。 応答しない場合は、経口コルチコステロイド1mg/kgまたはブデソニドMMXによる治療を開始し、臨床応答を7日間で評価する必要があります。 後者の薬物は、プレドニゾンよりも副作用が少ないという利点を有する非重篤な状態での代替物であり得る。 応答があり、最初の発生に対応する場合、コルチコステロイドの進行性離脱が示され(表1)、経口5-ASAまたは関連療法による維持療法が示される。 最初の発生に対応していない場合は、次の2つのシナリオが表示されます: 前の発生が12か月前よりより少しだったら、PTとの維持療法は考慮されるべきです。 以前の流行が12ヶ月以上前であれば、5-ASAは維持療法とみなすことができる。
 図3。
図3。左大腸炎治療アルゴリズム
(*)臨床およびCFモニタリング4ヶ月ごとに少なくとも一年間。 その後、少なくとも年に2回。
(**)ブデソニドMMXは、プレドニゾンよりも少ない副作用を有するという利点を有する、非重度の条件での代替であり得ると考えることができる。
(***)前のアウトブレイクが12ヶ月前未満で、適切な5-ASA療法を受けていて、治療または感染の中止がない場合は、TPの使用を検討してください(またはベドリズマブが利用可能な場合)。 以前の流行が12ヶ月以上前であれば、5-ASAは維持療法とみなすことができる。
(****)は、3ヶ月ごとに血球数と肝臓検査で監視する必要があります。
(*****)入院および静脈内コルチコステロイドを必要とする患者は、単独療法としてのPTの使用、抗TNFの使用またはその両方の組み合わせを維持すること 利用可能な場合vedolizumad. リスク/便益/費用および治療へのアクセスを評価する。
5-ASA:5-アモニサリシル酸塩;CF:糞便カルプロテクチン;TP:チオプリン。
(0.5MB)。患者がコルチコステロイド誘導に反応しない場合は、重度の危機(”重度の危機治療アルゴリズム”)として扱われるべきである。
治療アルゴリズム非重度の広範な大腸炎(1)(図4)
非重度の広範な大腸炎の寛解誘導療法は、3-4.5gr/日の用量で経口5-ASAで開始することができ、7-14日 応答が良好である場合は、同じ用量で維持療法を残し、Mayo clinical subscriptおよびCFで3-4ヶ月で臨床応答を評価する。 臨床反応があった場合は、”治療のアルゴリズム2″に基づいて管理を継続する” 適切な用量で経口5-ASAを用いて4ヶ月で良好な臨床反応がない場合は、炎症活性の重症度を評価するために生検を伴う大腸内視鏡検査を行うべきで
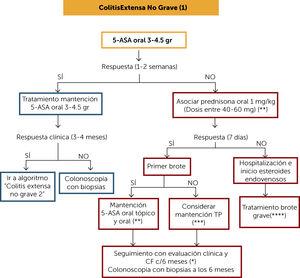 図4。
図4。治療アルゴリズム非重度の広範な大腸炎(1)
(*)ブデソニドMMXは、プレドニゾンよりも少ない副作用を有する利点を有する、非重度の条件での代替
(**)少なくとも一年間、4ヶ月ごとに臨床およびCFモニタリング。 その後、少なくとも年に2回。
(***)前のアウトブレイクが12ヶ月前未満で、適切な5-ASA療法を受けていて、治療または感染の中止がない場合は、TPの使用を検討してください(またはベドリズマブが利用可能な場合)。 以前の流行が12ヶ月以上前であれば、5-ASAは維持療法とみなすことができる。
(****)入院および静脈内コルチコステロイドを必要とする患者は、単独療法としてのPTの使用、抗TNFの使用または両方の組み合わせを維持する際に考慮 vedolizumabが利用可能であれば。 リスク/便益/費用および治療へのアクセスを評価する。
5-ASA:5-アモニサリシル酸塩;CF:糞便カルプロテクチン;TP:チオプリン。
(0,52MB)。患者が経口5-ASA誘導療法に応答しない場合、経口コルチコステロイド(1mg/kg)を関連させ、臨床応答を7日で評価する必要があります。 Budesonide MMXは、既に述べたように、少数の副作用をもたらすので穏やかな場合の代わりであることができます。 応答がなければ、全身の副腎皮質ホルモンは提案されます。 応答があり、最初の発生に対応する場合、コルチコステロイドの進行性離脱が示され(表1)、経口5-ASAまたは関連療法による維持療法が示される。 それが最初の発生に対応していない場合、2つのシナリオが提示される:以前の発生が12ヶ月前未満であった場合、PTによる維持療法を考慮すべきで 以前の流行が12ヶ月以上前であれば、5-ASAは維持療法とみなすことができる。 これらの患者はすべて、粘膜治癒を評価するために6ヶ月で生検を伴う大腸内視鏡検査を受けるべきである。コルチコステロイドによる誘導療法(7日間)に反応しない場合は、”重度の危機治療アルゴリズム”に従って入院し、管理を開始することが示唆され
治療アルゴリズム非重症広範な大腸炎(2)(図5)
UC治療の主な目的は粘膜治癒を達成することであるため、これらの患者の最適な管理において臨床評価が不十分である可能性があることを考慮することが重要である。 従って、口頭5-ASAに臨床的に答える患者はまたCFと4か月毎に続かれるべきです。 7,8CFが>200μ g/gであり、患者がいくつかの症状を持続させる場合は、治療を調整する必要があります;患者が5-ASA治療を受けていた場合、用量を45gr/日に増加させることができ、局所5-ASAを考慮することができる。 この治療の変更は、2週間以内に評価されるべきである。 応答がある場合は、上記の治療とフォローアップを維持してください。 応答がない場合は、大腸内視鏡検査を行い、PTおよび/または抗TNFへのスケーリングを検討してください。
患者がPTを服用していた場合は、代謝産物を測定することによって用量を調整し、最大用量で5-ASAを添加することを考慮する必要があります。 この調整は4週間で評価されるべきである;応答がある場合,治療とフォローアップを維持,応答がない場合は大腸内視鏡検査を行い、所見に応じて抗TNF
患者が既に抗TNF療法を受けており、流行がある場合は、大腸内視鏡検査を行い(サイトメガロウイルスの重感染を除外する)、抗TNFおよび抗体レベルを測定し、結果に応じて用量を調整したり、最終的に抗TNFを変更したりする必要がある。
5-ASAで臨床的寛解を達成し、CFが200μ g/gを超える患者では、治療の遵守、適切な用量、非ステロイド性抗炎症薬の使用、感染症の追加、一ヶ月で新しいCFを繰り返すなどの他の要因を除外することが示唆されている。 それが上昇し続ける場合は、患者が無症候性であっても、大腸内視鏡検査を行うことを検討してください。
現在の管理ガイドラインは、現在の証拠と新しい治療アプローチに基づいて、バイオマーカーのフォローアップと治療の最適化に関してはあまり厳し?ターゲットに扱いますか?? (目的に応じた治療)積極的に行動し、粘膜治癒の目標を達成し、時間をかけてそれを維持することを可能にする事実を予測する必要があります。 これは、疾患のより良い長期予後を決定するであろう。9
重度の危機治療アルゴリズム(図6)
重度のUC危機の管理は、入院した患者と、胃腸科医、coloproctologist、栄養士、看護師を含む学際的なチームによって評価された最初 最初のアプローチとして、有毒なmegacolonおよびClostridiumのdifficile伝染の存在は(理想的には腸動きのPCRによって)除外されるべきです。 CMVの伝染はまた握り前にステロイドかimmunomodulators(IM)を受け取った患者で考慮されるべきです。 この研究は、内視鏡生検における免疫組織化学またはPCRによるものでなければならない。 それを示唆する疫学的歴史がある場合、腸病原性胚芽の存在も考慮されるべきである。 重度の大腸炎の場合、入院の瞬間から、最終的には以下を含む生物学的治療の開始のために事前の研究を要求しなければならない: ヒト免疫不全ウイルス(HIV)、胸部x線による結核、理想的にはquantiferon(または感染学者による評価を伴うPPD)および慢性肝炎(B型肝炎ウイルス、HBV表面抗原およびc型肝炎ウイルス抗体の総抗コア)などの慢性感染症を除外する。 さらに、以前に曝露されていない患者は、少なくともインフルエンザ、肺炎球菌およびa型およびB型肝炎に対して予防接種を受けるべきである。 重度のUC危機を呈する患者は、血栓性事象のリスクが高いため、各センターのプロトコルに従って深部静脈血栓症予防を受けるべきである。10さらに、最初の評価の一部は、既に述べたように、CMV感染を除外するだけでなく、内視鏡的および組織学的重症度を評価するために、生検を伴う大腸内視 この大腸内視鏡検査は準備なしでそして理想的に麻酔の下でまたは十分な鎮静と行うことができます。
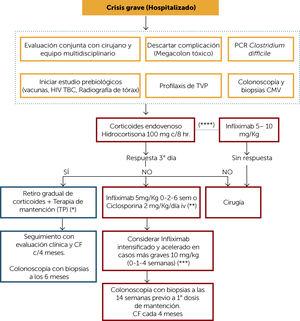 図6。
図6。治療アルゴリズム潰瘍性大腸炎の重度の危機
(*)彼の病気をデビューした患者では、PTにリスクを提示すれば、最終的に5ループ維持に行くことができ
(**)以前にptに処女の患者では、シクロスポリンを検討してください。 利用可能なvedolizumabの使用を検討してください。
(***)低アルブミン血症、上昇したCRP、貧血を有する患者。 各用量後の臨床応答を評価する
(****)患者inmunorefractario最適化された5-ASA投与量,重度の危機を開発しています,臨床状態に応じてインフリキシマブ用量
HIV:ヒト免疫不全ウイルス;TB:ツベルクオルシス;DVT:深部静脈血栓症;CMV:サイトメガロウイルス;TP:tiopurínicos;CF:calprotectin糞便.
(0,75MB)。重度の危機の治療は、静脈内コルチコステロイド(ヒドロコルチゾン100mg c/8hrs。 またはsolumedrol20mg c/8hrs)。 応答は、遅くとも3日目までに評価されなければならない。 応答があれば、それは口頭ルートに重複し、次にPTとの維持療法と副腎皮質ホルモン(図3)の漸進的な回収を始めるかもしれません。 以前の治療を受けておらず、重度の危機を発症した新たに診断された患者では、ステロイド反応が早期であれば、経口5-ASAによる維持が考慮される可 しかし、後者の選択肢の選択は、適切な臨床的およびCFモニタリングを必要とすることを考慮することが重要である。
静脈内コルチコステロイドに対する応答がない場合、治療上の選択肢は、患者および施設の状態に依存する。 手術はこれらの患者の良い選択肢であり、理想的には経験豊富なチームによって管理されています。 医学の代わりは5mg/kg(0-2-6週)または静脈内のciclosporin2mg/kg/dayの誘導の線量のinfliximab(IFX)の開始であるかもしれません。 これらのオプション間の選択は、適切な用量でのPTの以前の使用履歴(この場合はIFXがオプションである)、各センターの経験およびシクロスポリンレベ 低アルブミン血症、上昇したCRPまたは貧血の患者では、0-1-4週間で10mg/kgのインフリキシマブ用量を用いた強化療法が考慮されることがある。11
PTの適切かつ最適化された用量(代謝産物測定)を有し、重度の危機を呈する患者では、最初の治療法としてIFXを開始することが示唆されている(プロ IFXの投与量は、上記のように各患者の状態に応じて調整する必要があります。
フィードバック
ここで提示されたアルゴリズムは、臨床ガイドやCUの一般的なパターンであることを意図していないIBDと個別化医療の近代的な
UCの現在の管理は、臨床的流行の前であっても、治療を最適化するために、治療に対する非応答の早期同定を可能にする適切なフォローアップを意 このフォローアップは、必然的に、患者と医療チームとの間のコミュニケーションを容易にする学際的で協調的な仕事と看護サポートを有することを意 このようにして、適切なタイミングで薬を調整し、戦略を変更するための応答時間と意思決定を短縮し、UC患者の生活の質と予後を改善することがで
これらのアルゴリズムは、新しい科学的証拠と新しい治療選択肢の出現に基づいて変更を加え、定期的にレビューされます。
関心の宣言
著者は、業界や機関からの支払いや資金調達がないという意味で利益相反はないと宣言しています。