levering af sundhedsydelser
Dato først offentliggjort: 14.September 2014
Dato Sidst revideret: 28. juli 2020
introduktion
i enhver branche kræves en vis grad af ensartethed og standardisering af praksis for at maksimere produktivitet, effektivitet og kvalitet. For de fleste brancher opnås dette gennem dokumenterede planer kaldet “Standard Operating Procedures (SOP)”. Patientpleje har udviklet sine egne tilgange og terminologi. Tiden er inde til at relatere patientplejepraksis til andre industrier for at drage fordel af innovationer i sidstnævnte.
en undersøgelse af aktuel litteratur afslører eksistensen af forskellige udtryk, der anvendes i forbindelse med planlægningen af patientpleje. Udtrykket Standard driftsprocedurer anvendes sjældent. I mange tilfælde er nye udtryk opfundet for at være forskellige fra et tidligere udtryk for at kræve originalitet og derfor kommerciel værdi. En tilbagevenden til grundlæggende definitioner af udtryk, der anvendes inden for forskellige vidensområder, især ledelsesvidenskab, ville føre til mindre forvirring.
planlægningens rolle i overordnede kliniske PLEJEPROCESSER
planlægning er en integreret del af den kliniske arbejdsproces. Men traditionelt planlægning er blevet udført på en ad hoc snarere end formaliseret måde. I øjeblikket har behovet for at regulere sundhedsydelser, strømline sundhedsfinansiering og sikre ensartet plejekvalitet resulteret i bredere accept af brugen af standardiserede dokumenterede (færdige) planer.
PLANLÆGNINGSMETODEN
ad HOC planlægning
på grund af deres uddannelse er sundhedspersonale i stand til at planlægge pleje af en patient spontant. De er afhængige af deres viden og erfaring og henviser om nødvendigt til praksisretningslinjer, manualer og protokoller eller endda lærebøger. Faktisk er det ret almindeligt for klinikere at tænke på en plan, men ikke at dokumentere den. De udtrykker det kun som ordrer eller indgreb.
der er mange ulemper ved Ad hoc-planlægning (forklaret senere). Der er dog tilfælde, hvor forudfattede planer ikke er tilgængelige eller utilstrækkelige, og derfor skal Ad hoc-planlægningens færdigheder anvendes.
den traditionelle måde at skrive en plan på er som nedenfor:

sæbe metode
planen er en del af sæbe(Ie) populære metode til dokumentation. ‘Plan’ ligger mellem Problemidentifikationstrinnet (betegnet som ‘Vurdering’) og faktisk Intervention. Planen placeres derfor, hvor den naturligt passer ind i sekvensen af de kliniske plejeprocesser. Et eksempel er vist nedenfor:

planen efterfølges af Implementeringstrinnet og derefter revurdering.
henvis Sygeplejedokumentation

planen omskrives, da nye oplysninger er tilgængelige, efterhånden som sagen udvikler sig.

værdien af SÆBEMETODEN
sæbemetoden er en logisk måde at dokumentere planen sammen med andre kliniske fund. Planlægning bør ikke adskilles fra andre kliniske plejeprocesser. Denne metode anses imidlertid for utilstrækkelig af grundene til, at referencen til planen ikke er tilgængelig, og at planen derfor i det væsentlige er ad hoc og ikke er i overensstemmelse med en standardiseret foreskrevet plan. Denne svaghed kan overvindes ved at give plejepersonale forberedte referenceplejeplaner (som det vil blive diskuteret senere).
aktuelle forsøg på at skabe plejeplaner/Plejeveje
i mange år har nogle sektorer i sundhedsvæsenet, især sygepleje, fortaler for mere formaliserede metoder, der betegnes som plejeplaner eller Plejeveje. Nogle modeller er meget detaljerede og indeholder næsten alle plejeprocesser. Andre er blot skitserer med minimal indhold forlader det til behandleren til at udvide planen. Mange af fremgangsmåderne og metoderne er stadig gyldige og bør bevares som grundlag for videre udvikling.
En vurdering af de to grundlæggende modeller i Nuværende brug er angivet nedenfor.
Model A
i denne temmelig populære model inkluderer indholdet:
- resultater af vurdering
- problemidentifikation ( diagnose og effekter)
- begrundelsen for planen
- foreslåede interventioner
- det forventede resultat
- metode til evaluering af faktisk oucome
dokumentationen af resultaterne af vurdering, interventioner og det faktiske resultat
et eksempel på en sådan plejeplan er angivet nedenfor:
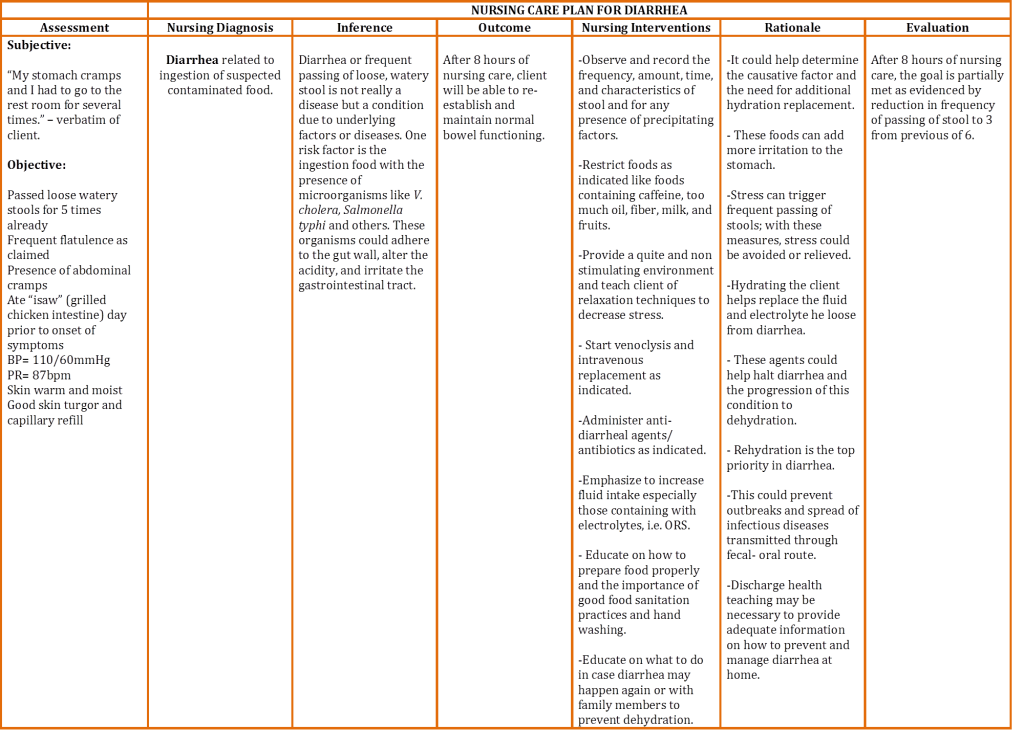
formatet af denne model gør det nyttigt som reference og til uddannelsesmæssige formål. Det er dog ikke egnet til praktisk brug. Ofte er der dog et forsøg på at dokumentere den pleje, der gives i et lignende (tabel) format. Dette er forkert, fordi noterne ikke vil være i kronologisk rækkefølge. Opgaven med planlægning og dokumentation går sammen med andre plejeprocesser. Det bør ikke adskilles fra dem. For at overvinde denne mangel går nogle hospitaler ind for, at noter er skrevet både i SÆBEFORMAT og bordformat. Dette resulterer i overflødigt arbejde for sygeplejersker.
Model B
mere almindeligt anvendt er en mindre kompliceret model, hvor sygeplejediagnosen og de tilsvarende planlagte interventioner (opgaver, der skal udføres) er angivet som instruktioner. Der er imidlertid en manglende differentiering af planen (instruktioner) fra opgaveudførelsen og de faktiske resultater af observationer, overvågning og evaluering. De skrives ofte sammen med planen i tabelformat.
igen for at overvinde denne mangel skrives noter både i SÆBEFORMATET og bordformatet. Dette fører til overlapning af dokumentationsindsatsen og forvirring.

erfaringer fra aktuelt anbefalede planer
planen i Model A er beregnet til at være en reference. Dette fremgår tydeligt af inkluderingen af begrundelse, slutning, interventioner, der skal udføres, og hvad man skal evaluere i indholdet. Model B eksemplificerer et forsøg på at dokumentere diagnose, opgavepræstation plus deres resultater/fund i henhold til formatet af en plan. Som sådan er det en rekord ikke en plan. Det gøres på denne måde, fordi plejepersonale (især deres vejledere) ønsker at se planen og den tilsvarende rekord et sted inden for medicinsk/ sygeplejepost. Dette krav er også grunden til, at planen er struktureret som et bord eller en matrice. Valget af dette layout fører imidlertid til uhåndterlige plejeplaner, der er besværlige og forvirrende at bruge på grund af begrænsningen i mængden af information, der kan inkluderes i de mange smalle kolonner. Igen, på trods af brugen af en matrice, kaldes det også ofte fejlagtigt Plejeveje.
behovet for at dokumentere planlægning og deres udførelse separat
planlægning og gennemførelse af interventioner er separate kliniske plejeprocesser. Derfor skal planen dokumenteres separat fra udførte opgaver og resultater. Faktisk bør de registreres i journalen i en kronologisk rækkefølge (i henhold til lovkrav). Hvis ønsket er at præsentere planen og de faktiske interventioner på samme sted, skal plejepersonale transkribere (duplikere) det, de har skrevet som noter i lægejournalen, i en separat tabel. Denne dobbeltarbejde er den vigtigste Rype, der er citeret mod de nuværende plejeplaner.
brug af standardiserede plejeplaner
indtil for nylig er disse plejeleveringsplaner ofte udviklet af visse kategorier af sundhedsudbydere, især sygeplejersker. Der er nu en stigende bevidsthed om, at planerne skal være tværfaglige. Advokater i USA understreger denne ændring i tilgang ved at kalde planerne tværfaglige Klientplaner, kritiske veje, tværfaglige Resultatveje og mange andre udtryk. På en eller anden måde er der en generel mangel på forståelse for betydningen af udtrykkene ‘plejeplaner’ og ‘Plejeveje’ og den sammenhæng, inden for hvilken de skal anvendes i leveringen af sundhedsvæsenet. Der er faktisk en masse kontroverser, forvirring og inkonsekvens med hensyn til brugen af plejeplaner og klinisk dokumentation inden for sygeplejefaget.
forståelse af de udtryk, der bruges til planlægning af sundhedsydelser
klinikere bruger udtrykket ‘ledelse af en patient eller sag’ for at henvise til levering af den kliniske service hos en patient, der er ramt af en sygdom. Udtrykket ‘pleje’ er mere passende for de kliniske aspekter af tjenesten. Patientadministration eller patientstyring bruges i vid udstrækning til at henvise til de administrative aspekter. På den anden side bruges udtrykket sagsbehandling af visse sundhedspersonale til at betyde hele plejen på tværs af episoder og inklusive tjenester, der ikke nødvendigvis er kliniske. Nogle af de udtryk, der bruges i planlægningen, er som nedenfor:
planer: den generelle betydning er arrangementet på forhånd om, hvordan man udfører en bestemt aktivitet. Der er små variationer, når de anvendes på forskellige bestræbelser. I arkitektur henviser det til en repræsentation af den tilsigtede fysiske struktur og layout. I ledelsen defineres planlægning som aktiviteten ved at vælge strategier, metoder, politikker, programmer for at nå definerede mål. Planlægning refererer til enten en eller begge sekventielle aktiviteter, dvs. strukturplan (Design) og implementeringsplanen (tidsplan, Proceslayout).
algoritmer: når det bruges i matematik, er det den trinvise procedure til løsning af et matematisk problem i et begrænset antal trin. Når det bruges på andre områder, såsom patientpleje, er det serien af sekventielle beslutningstrin til styring af et klinisk problem baseret på en vis begrundelse.
veje (arbejdsstrøm): klinisk vej er et andet udtryk for algoritmer, når det bruges i patientplejeaktiviteter. Det er den forudsagte eller planlagte serie af sekventielle arbejdsprocesser til styring af et klinisk problem. Efterhånden som arbejdet skrider frem, bestemmer et beslutningstrin den efterfølgende alternative række trin. En del af det beskæftiger sig med proceslayout, f.eks. Dette svarer til det, der beskrives som arbejdsstrøm i andre brancher. Faktisk pleje veje er afbildet skematisk som arbejdsdiagrammer eller diagrammer sammen med en fortælling. En kritisk vej indeholder kun de kritiske (vigtige, krævede) trin eller processer med de åbenlyse (verdslige) trin, der er udeladt i dokumentationen (men ikke i praksis). Det er derfor forkert at kalde en vej en plan. I praksis er vejen didaktisk, men indeholder ofte alternativer valgt af plejepersonalet.
arbejdsplan: tidsplaner er sæt plejepakker, der normalt er afbildet som tabeller / matricer, der indeholder opgaver arrangeret, samlet sammen og sekventeret i henhold til Plejeveje. Tidsplanen giver vejledning til det kliniske team om opgaver, der skal udføres i henhold til scenarier, lejligheder, faser af pleje og begivenheder styret af professionelle, kvalitets-og sikkerhedskrav. Traditionelt er tidsplaner ligestillet med plejeplaner. Faktisk er en plejeplan mere end bare en matrice eller et bord.
retningslinjer for praksis: dette er skriftlige dokumenter udarbejdet af eksperter, der beskriver brede anbefalinger til behandling af patienter med en sygdomstilstand baseret på videnskabelig dokumentation (forskning), der er tilgængelig i litteraturen. De varierer i detaljer og specificitet afhængigt af sygdommens kompleksitet og graden af variation i dens præsentation og i behandlingsmuligheder. (Se: Cochrane samarbejde)
Reference:
(http://dictionary.cambridge.org/dictionary/british/pathway?q=pathwayhttp://dictionary.cambridge.org/dictionary/british/plan_1?q=planhttp://dictionary.cambridge.org/dictionary/british/plan_2)
udviklingen af SOP ‘ er og plejeplaner diskuteres detaljeret i en separat artikel
fordele ved at bruge mere formaliserede planer
indvendinger mod brug af standardiserede planer
tidligere og til en vis grad selv i dag stiller mange sundhedsudbydere spørgsmålstegn ved behovet for ensartethed og standardisering af følgende grunde:
- hver patient er meget forskellig fra en anden, og derfor er plejen af hver patient speciel (de hævder, at design skal være på patient til patientbasis; standardisering fører til “cook-book” medicin, der betragtes som farlig)
- klinikere skal træffe uafhængige beslutninger ved valg af ledelsesstrategier og handlinger (ifølge dem planer begrænser klinisk frihed)
generelt er der på trods af disse bekymringer bredere accept af behovet for standardiserede planer blandt sundhedsudbydere. Faktisk har de gennem årene udviklet mange værktøjer til planlægning af patientpleje, og mange er blevet brugt i vid udstrækning. Strukturen og indholdet af sådanne planer har imidlertid ikke været ensartet.
Reference:
(http://dictionary.cambridge.org/dictionary/british/pathway?q=pathwayhttp://dictionary.cambridge.org/dictionary/british/plan_1?q=planhttp://dictionary.cambridge.org/dictionary/british/plan_2)
læring fra andre brancher
for at hjælpe med at forbedre forståelsen af planlægningsprocessen foreslås det her, at effektive og velaccepterede moderne tilgange og teknikker i operationer og kvalitetsstyring som anvendt i andre industrier vedtages i sundhedsvæsenet.
meget skal læres fra andre brancher. Det er bydende nødvendigt, at strategier, metoder og mekanismer, der har vist sig effektive i forskellige brancher, vedtages efter nøje overvejelse af deres anvendelighed. I fremstillingsindustrien beskæftiger operations management sig med produktion af et bestemt produkt. Konceptet med et serviceprodukt og klienter/kunder, der allerede er forankret i bank, forsikring, gæstfrihed, turisme og salg, skal omfavnes af sundhedsudbydere, fordi det giver mulighed for, at kvaliteten af en service defineres af egenskaber, der er målbare og kan replikeres . Der er faktisk flere ligheder end forskelle i tilgangen og i den anvendte terminologi. En sammenligning af de anvendte udtryk er angivet nedenfor:

plejeplaner skal tages som ækvivalent med STANDARDOPERATIONSPROCEDUREN (SOP) anvendt i andre brancher og anvendes på samme måde, forskellen er, at mens industriprodukter Ave stive specifikationer og deres produktionsmetode er altid konsekvent. Resultatet af sundhedsvæsenet og deres levering udsættes for mange variationer, som kan være ret komplekse. Vejen til at overvinde denne vanskelighed vil blive diskuteret.
fordele ved standardisering
for plejepersonalet giver brugen af foruddesignede (forberedte) SOP/plejeplaner mange fordele, herunder:
- lette en mere struktureret pleje levering
- sikre omfattende (komplet) indhold af tjenesten
- tilskynde til passende valg af undersøgelser og behandling; Fjern redundans eller duplikering og spild
- Giv information og beslutningsstøtte (gennem forslag, prompter og påmindelser)
- Giv et klart billede af fremtidige handlinger
- kommunikerer intentioner til hele plejeteamet (således tilskyndelse til fælles mål og forståelse)
standardisering fremmer ensartethed i plejen af patienter, der lider af lignende sygdom, syndrom eller symptomkompleks, blandt alle plejepersonale og på alle faciliteter inden for samme organisation. Reference SOP / Care planen er en vejledning. Tillæg for variationer er skrevet ind i planerne. Alligevel afskrækker det på ingen måde praktikere fra at ændre praksis som reaktion på særlige situationer og krav.
udfordringer i udviklingen af formaliserede planer
ligesom i fremstillingsindustrien kaldte virksomheder, der leverer tjenester, hvad de leverer til kunder som serviceprodukter. Denne tilgang gør tjenestens egenskaber mere ensartede og skelnelige.
varieret karakter af klinisk patientpleje som serviceprodukter
i andre brancher er produktet fra fremstilling eller levering af tjenester meget veldefineret, og det er også input og processer, der anvendes. Sådan er det ikke i sundhedsvæsenet. Mens pleje kan gøres ensartet baseret på patientens sygdom, varierer patientens behov ganske markant afhængigt af mange faktorer. Det ser ud til, at der så mange serviceprodukter som der er sygdomme. Disse skulle yderligere opdeles i mere specifikke serviceprodukter.
SOP ‘ er / plejeplaner er designet til levering af et serviceprodukt. Generelt en SOP.Care Plan er designet til en bestemt sygdom med variationer indbygget i forskellige undertyper. Der kræves dog separat SOP/plejeplan, selv for den samme sygdom, hvis undertypen har forskellige krav, der berettiger en anden tilgang og indhold. Det ser ud til, at der så mange serviceprodukter og SOP?Pleje planer, da der er sygdomme. Men meget ofte er indholdet af forskellige dele af planerne ens og kan deles. Dette ville undgå behovet for gentagen konstruktion og skrivning.
indholdet af tjenesten skal udvikles for at imødekomme forskellige variable faktorer:
- diagnose
- sygdomskompleksitet (type, patologisk grad)
- sværhedsgrad
- stadium af sygdommen
- effekter og komplikationer
- Plejemål
- kurativ terapi
- Indeslutningsterapi (ved 2o eller 3o forebyggelse)
- palliativ terapi
- faser af pleje
- ændringer i diagnosens sikkerhed og omfang
- fremskridt af sygdommen langs dens naturlige historie
- fase af arbejdsgangen
- andre nye problemer
diagnose som den vigtigste årsag til sygdom Bestemmelse af indholdet af et serviceprodukt
i løbet af patientplejen øges mængden og klarheden af information, der er tilgængelig for plejepersonalet, og diagnosen bliver klarere, eller der opstår nye problemer. Hvis disse ændringer er betydelige, vælges en anden mere relevant plan. Hvis ændringen er mindre, revideres planen i overensstemmelse hermed.
denne kompleksitet i typer af serviceprodukter kan løses ved at opbygge en generisk planer, der indeholder de nødvendige dele og derfra passer til kravene i klasse, sværhedsgrad, stadium, tilstedeværelse af komplikationer og andre yderligere krav. Tilgangen skal være at designe standardiserede planer, der er generiske, dvs.gældende for typiske patienter med en typisk sygdomstilstand. De bruges oprindeligt som reference og tilpasses derefter/individualiseres, inden de anvendes til den faktiske pleje af en individuel patient. Hvis patienten har mere end et helbredsproblem, ville det være nødvendigt at kombinere de generiske planer.

Plejemål som Determinant for indholdet af en SOP/plejeplan
plejemål varierer afhængigt af sygdommens art, den patologiske karakter, sværhedsgraden og tilstedeværelsen af effekter. derfor følger den terapeutiske tilgang og de valgte behandlingsmetoder i overensstemmelse hermed. Terapi kan bredt klassificeres i:
- kurativ terapi
- Indeslutningsterapi (ved 2o eller 3o forebyggelse)
- palliativ terapi
Når der er potentiale for helbredelse eller fuldstændig opløsning af sygdomsprocessen, er planen rettet mod at opnå den. Men når der ikke er nogen mulighed for helbredelse, tilbyder planen andre gavnlige terapeutiske muligheder, der sigter mod at gendanne funktioner, symptomlindring og give komfort.
indhold af planer for hver fase af pleje
planlægning skal udføres for alle trin i den kliniske arbejdsproces. Disse trin kan grupperes i faser. For et givet serviceprodukt vil den første fase være at blive indsamlet indledende oplysninger skal være tilstrækkelige til at stille en diagnose. Dette efterfølges af planen for yderligere handling, som vil være
- yderligere informationsindsamling (undersøgelser, observationer, overvågning)
- tidlig behandling (om nødvendigt)
efterhånden som mere information er tilgængelig, bliver diagnosen mere tydelig, og indholdet af serviceproduktet ændres med det. Plejen går ind i næste fase. Indholdet af planen vil omfatte:
- behandling
- overvågning
- evaluering

planer skal derfor udformes til forskellige mere specifikke serviceprodukter. Efterhånden som plejen skrider frem, bestemmer et beslutningstrin den efterfølgende alternative række trin. En del af det beskæftiger sig med proceslayout, f.eks. Plejepersonale kan derefter oprette deres egne opgavelister baseret på deres rolle. I et edb-miljø genereres disse opgavelister automatisk, men kan stadig ændres for at variere haster, frekvens, varighed, placering og tildeling. Det næste skridt er at udføre opgaverne dermed udføre planen.
matchende planer med besøg og SERVICELEVERINGSINDSTILLINGER
sundhedsudbyderen leverer pleje ved møder med patienten, normalt under et besøg, dvs.når patienten kommer til sundhedsfaciliteten (eller besøges af sundhedsudbyderen). Besøgstypen og den serviceindstilling, der anses for passende, afhænger af sygdommens art. For eksempel kan en patient på ambulant opfølgning muligvis indlægges til pleje i patienten, hvis der opstår visse komplikationer. Af praktiske grunde og bekvemmelighed planlægger servicechefer besøg for at falde sammen med den forventede overgang fra en fase til den næste. Som sådan, opgaver, der skal udføres, og andre begivenheder, som patienten vil opleve eller sandsynligvis vil ske, er kendt af plejepersonale, der passer både patienten og patienten. Ankomsten til et besøg kan udløse en plan. Beslutningen om at gennemføre planen træffes dog kun, hvis patientens status tillader eller berettiger overgangen.
plejeplanerne for det første besøg er meget forskellige fra Opfølgningsbesøget, fordi diagnosen ved det allerførste besøg normalt er usikker, mens diagnosen ved efterfølgende besøg er mere konkret. Også ved senere besøg er en del af plejeprocessen afsluttet; planer skal kun foretages for resten.
Service levering kan leveres i forskellige indstillinger, herunder:
- ambulant besøg
- nødbesøg
- dagpleje besøg
- hjemmepleje besøg
- Telekonsultationsbesøg
- selvpleje
den mest hensigtsmæssige indstilling for en bestemt fase af pleje kan også afgøres på forhånd. Beslutninger om at starte, fortsætte eller opgive planer afhænger af de tilgængelige data. I ambulant pleje er de tilgængelige data resultater af klinisk revurdering, overvågningsdata og rutinemæssige undersøgelser. Til ambulant pleje kan disse data stilles til rådighed ved at bede patienter om at komme til et indledende besøg, når undersøgelser og anden vurdering udføres. Som en del af sel-care kan patienter også indsende optegnelser over symptomegenskaber og målinger, de laver selv (B. P., temperatur, blodsukkerniveau osv.).
der er dog situationer, hvor overgangen i planen er forudsigelig, således at en ændring af planen kan indledes, når og når besøget finder sted. Et godt eksempel er plejeplanen for pleje af en patient med normal graviditet eller en patient, der gennemgår Knæudskiftningskirurgi.
forskellen i Indstillinger ændrer ikke signifikant det kliniske indhold af Plejeplanerne, men påvirker hovedsageligt administrative processer, arbejdsgang og brug af ressourcer.
planlægning af hyppigheden og varigheden af besøg
omfanget af hver fase er en variabel periode. Det kan spænde over en varighed på få minutter eller kan strække sig over møder og besøg. Sagsbehandlere eller den primære udbyder indstiller hyppigheden af møder og besøg baseret på patientens forventede respons. Antallet af besøg pr. episode er af natur variabelt, men kan med vilje fastsættes i en servicepakke. Et besøg kræver en eller flere identificerede fysiske ressourcer såsom værelse/seng i et klinikkompleks eller afdeling. Under besøget kan patienten have et eller flere møder med forskellige plejepersonale, der bruger den samme eller anden ressource. Varigheden af hvert møde er defineret som tidsintervaller. Alle disse skal planlægges. I en computeriseret HIS udføres denne planlægning ved hjælp af programmet planlægning og ressourceallokering.
udførelse af planer
anvendelse af planen
pleje af en patient ledes af en plejeudbyder, der betegnes som ‘primær udbyder’ eller ‘ansvarlig udbyder”. Normalt er han / hun læge, men det kan være enhver praktiserende læge afhængigt af omfanget og kompleksiteten af patientens pleje. Den primære udbyder vælger en plejeplan, der matcher den stillede diagnose.
udførelse af planerne
plejesættet til en bestemt patient vil bestå af alle eller nogle af patientplejeprocesser. Det kan også omfatte kliniske administrationsopgaver. For indlagte patienter kan disse være optagelse, henvisninger, overførsel og udledning. For ambulante patienter kan disse være besøgsregistrering, opfølgningsaftale, henvisning og ophør af besøg.
brugen af plejeplaner i et fuldt integreret Hospitalinformationssystem diskuteres i en anden artikel.
ORDRESÆT (plejepakke, Plejesæt, Plejebundt)
inkorporering af plejeplan i CIS er diskysseret i en anden artikel”>inkorporering af plejeplan i CIS diskuteres i en anden artikel