Lesiones Cutáneas por Radiación (CRI): Una hoja informativa para Médicos
Descargue el Folleto (PDF)Icono en pdf
Esta hoja informativa es para médicos. Si usted es un paciente, le recomendamos encarecidamente que consulte con su médico para interpretar la información proporcionada según sea aplicable a usted. Se puede encontrar información sobre lesiones cutáneas por radiación (CRI) para miembros del público en http://emergency.cdc.gov/radiation/cri.htm
Las lesiones en la piel y los tejidos subyacentes por exposición aguda a una gran dosis externa de radiación se conocen como lesiones cutáneas por radiación (CRI). El síndrome de radiación aguda (SRA) 1 generalmente estará acompañado de algún daño en la piel; sin embargo, la IRC puede ocurrir sin síntomas de SRA. Esto es especialmente cierto con exposiciones agudas a radiación beta o rayos X de baja energía, porque la radiación beta y los rayos X de baja energía son menos penetrantes y tienen menos probabilidades de dañar los órganos internos que la radiación gamma. El CRI puede ocurrir con dosis de radiación tan bajas como 2 Grises (Gy) o 200 rads2 y la gravedad de los síntomas del CRI aumentará con el aumento de las dosis. La mayoría de los casos de IRC han ocurrido cuando las personas entraron en contacto inadvertidamente con fuentes de radiación no seguras de irradiadores de alimentos, equipos de radioterapia o medidores de profundidad de pozos. Además, se han presentado casos de IRC en personas que estuvieron sobreexpuestas a la radiación X de unidades de fluoroscopia.
Los primeros signos y síntomas de IRC son picazón, hormigueo o eritema o edema transitorio sin antecedentes de exposición al calor o a productos químicos cáusticos. La exposición a la radiación puede dañar la capa de células basales de la piel y provocar inflamación, eritema y descamación seca o húmeda. Además, el daño por radiación a los folículos pilosos puede causar depilación. El eritema transitorio e inconsistente (asociado con picor) puede ocurrir a las pocas horas de la exposición y ser seguido por una fase latente sin síntomas que dura de unos pocos días a varias semanas. Después de la fase latente, se ven enrojecimiento intenso, ampollas y ulceración del sitio irradiado. Dependiendo de la dosis de radiación, es posible una tercera e incluso una cuarta ola de eritema en los meses o posiblemente años siguientes.
En la mayoría de los casos, la curación se produce por medios regenerativos; sin embargo, grandes dosis de radiación en la piel pueden causar pérdida permanente del cabello, glándulas sebáceas y sudoríparas dañadas, atrofia, fibrosis, disminución o aumento de la pigmentación de la piel y ulceración o necrosis del tejido expuesto.
Con el CRI, es importante tener en cuenta lo siguiente:
- Los efectos visibles en la piel dependen de la magnitud de la dosis, así como de la profundidad de penetración de la radiación.
- A diferencia de las lesiones cutáneas causadas por daños químicos o térmicos, las lesiones causadas por la exposición a la radiación no aparecen durante horas o días después de la exposición, y las quemaduras y otros efectos cutáneos tienden a aparecer en ciclos.
- Los principales problemas de tratamiento con IRC son el manejo de infecciones y dolor.3
Los estadios y grados de IRC
el IRC progresará con el tiempo en etapas y se puede categorizar por grado, con características de los estadios que varían según el grado de lesión, como se muestra en la Tabla 1. El Apéndice A proporciona una descripción detallada de las diversas respuestas de la piel a la radiación, y el Apéndice B proporciona fotografías en color de ejemplos de algunas de estas respuestas.
Etapa prodrómica (a las pocas horas de la exposición): Esta etapa se caracteriza por eritema temprano (primera ola de eritema), sensaciones de calor y picazón que definen el área de exposición. La duración de esta etapa es de 1 a 2 días.
Fase latente (1-2 días después de la exposición) – No hay lesiones evidentes. Dependiendo de la parte del cuerpo, cuanto mayor sea la dosis, más corto será este período. La piel de la cara, el pecho y el cuello tendrá una etapa latente más corta que la piel de las palmas de las manos o las plantas de los pies.Etapa de enfermedad manifiesta (días a semanas después de la exposición): La capa basal se repobla a través de la proliferación de células clonogénicas sobrevivientes. Esta etapa comienza con eritema principal (segunda ola), sensación de calor y edema leve, que a menudo se acompañan de un aumento de la pigmentación. Los síntomas que siguen varían desde descamación seca o ulceración hasta necrosis, dependiendo de la gravedad del IRC (ver Tabla 1).
Tercera ola de eritema (10-16 semanas después de la exposición, especialmente después de la exposición beta): La persona expuesta experimenta eritema tardío, lesión en los vasos sanguíneos, edema y aumento del dolor. Se puede observar un color azulado distintivo de la piel. La depilación puede disminuir, pero es posible que aparezcan nuevas úlceras, necrosis dérmica y atrofia dérmica (y adelgazamiento de la capa de la dermis).
Efectos tardíos (meses a años después de la exposición; dosis umbral ~10 Gy o 1000 rads): los síntomas pueden variar desde atrofia dérmica leve (o adelgazamiento de la capa de la dermis) hasta recurrencia constante de úlceras, necrosis dérmica y deformidad. Los posibles efectos incluyen oclusión de vasos sanguíneos pequeños con alteraciones posteriores en el suministro de sangre (telangiectasia); destrucción de la red linfática; linfostasis regional; y aumento de la fibrosis invasiva, queratosis, vasculitis y esclerosis subcutánea del tejido conectivo. A menudo se presentan cambios pigmentarios y dolor. El cáncer de piel es posible en los años siguientes.
Recuperación (meses a años)
| Grado | Dosis cutánea * | Estadio prodrómico | Estadio latente | Estadio de enfermedad manifiesta | Tercera ola de eritema † | Recuperación | Efectos tardíos |
|---|---|---|---|---|---|---|---|
| I | > 2 Gy (200 rads) ‡ | 1-2 días después de la exposición o no vistos | ninguna lesión evidente durante 2-5 semanas después de la exposición § | • 2-5 semanas después de la exposición, con una duración de 20-30 días: redness of skin, slight edema, possible increased pigmentation
• 6–7 weeks postexposure, dry desquamation |
not seen | complete healing expected 28–40 days after dry desquamation (3–6 months postexposure) | • possible slight skin atrophy
• possible skin cancer decades after exposure |
| II | > 15 Gy (1500 rads) | 6–24 hours postexposure with immediate sensation of heat lasting 1–2 days | no injury evident for 1–3 weeks postexposure | • 1–3 weeks postexposure; enrojecimiento de la piel, sensación de calor, edema, la piel puede volverse marrón
• 5-6 semanas después de la exposición, edema de tejidos subcutáneos y ampollas con descamación húmeda • posible epitelización posterior |
• 10-16 semanas después de la exposición, lesión de los vasos sanguíneos, edema y aumento del dolor
• la depilación puede disminuir, pero es posible que aparezcan nuevas úlceras y cambios necróticos |
la curación depende del tamaño de la lesión y la posibilidad de más ciclos de eritema | • posible atrofia cutánea o recurrencia de úlceras
• posible telangiectasia (hasta 10 años después de la exposición) • posible cáncer de piel décadas después de la exposición |
| III | > 40 Gy (4000 rads) | 4-24 horas después de la exposición, con dolor u hormigueo inmediato que dura 1-2 días | ninguno o menos de 2 semanas | • 1-2 semanas después de la exposición: enrojecimiento de la piel, ampollas, sensación de calor, edema leve, posible aumento de la pigmentación
• seguido de erosiones y úlceras, así como dolor intenso |
• 10-16 semanas después de la exposición: lesión de vasos sanguíneos, edema, nuevas úlceras y aumento del dolor
• posible necrosis |
puede implicar úlceras que son extremadamente difíciles de tratar y que pueden requerir meses o años para sanar completamente | • posible atrofia de la piel, despigmentación, recurrencia constante de úlceras o deformidad
• posible oclusión de vasos pequeños con alteraciones posteriores en el suministro de sangre, destrucción de la red linfática, linfostasis regional y aumento de la fibrosis y esclerosis del tejido conectivo • posible telangiectasia • posibles décadas de cáncer de piel después de la exposición |
| IV | > 550 Gy (55.000 rads) | se produce de minutos a horas después de la exposición, con dolor u hormigueo inmediato, acompañado de hinchazón | ninguno | • 1-4 días después de la exposición acompañada de ampollas
• isquemia temprana (el tejido se vuelve blanco, luego azul oscuro o negro con dolor sustancial) en la mayoría de los casos graves • el tejido se vuelve necrótico dentro de las 2 semanas posteriores a la exposición, acompañado de dolor sustancial |
no se produce debido a la necrosis de la piel en el área afectada | recuperación posible después de la amputación de áreas gravemente afectadas y posibles injertos de piel | • se puede requerir cirugía plástica continua durante varios años
• posible cáncer de piel décadas después de la exposición |
| * Dosis absorbida de al menos 10 cm 2 de la capa de células basales de la piel
† Especialmente con exposición beta ‡ El Gris (Gy) es una unidad de dosis absorbida y refleja una cantidad de energía depositada en una masa de tejido (1 Gy = 100 rads). § La piel de la cara, el pecho y el cuello tendrá una fase latente más corta que la piel de las palmas de las manos y la piel de los pies. |
|||||||
Manejo del paciente
Diagnóstico
Los signos y síntomas de IRC son los siguientes:
- Lesiones cutáneas intensamente dolorosas similares a quemaduras (que incluyen picazón, hormigueo, eritema o edema) sin antecedentes de exposición al calor o a productos químicos cáusticos Nota: El eritema no se observará durante horas o días después de la exposición, y su aspecto es cíclico.
- Depilación
- Tendencia a sangrar
- Posibles signos y síntomas de ARS
Como se mencionó anteriormente, las lesiones locales en la piel causadas por la exposición aguda a la radiación evolucionan lentamente con el tiempo y los síntomas pueden no manifestarse durante días o semanas después de la exposición. Considere el CRI en el diagnóstico diferencial si el paciente presenta una lesión en la piel sin antecedentes de quemaduras químicas o térmicas, picaduras de insectos, o enfermedades o alergias en la piel. Si el paciente presenta un historial de posible exposición a la radiación (por ejemplo, de una fuente de radiografía, un dispositivo de rayos X o un acelerador) o un historial de encontrar y manipular un objeto metálico desconocido, anote la presencia de cualquiera de los siguientes: eritema, ampollas, descamación seca o húmeda, depilación, ulceración.
Con respecto a las lesiones asociadas con IRC, tenga en cuenta que,
- pueden pasar días o semanas antes de que aparezcan las lesiones;
- a menos que los pacientes sean sintomáticos, no requerirán atención de emergencia; y
- las lesiones pueden ser debilitantes y potencialmente mortales después de varias semanas.
El seguimiento médico es esencial, y se debe advertir a las víctimas para que eviten el trauma en las áreas involucradas.
Tratamiento inicial
Las lesiones localizadas deben tratarse sintomáticamente a medida que ocurren, y se debe consultar a expertos en lesiones por radiación para obtener información detallada. Dicha información se puede obtener en el Centro de Asistencia de Emergencia Radiológica/Sitio de Capacitación (REAC/TS) en www.orau.gov/reacts o (865) 576-1005.
Al igual que con el ARS, si el paciente también tiene otro trauma, las heridas deben cerrarse, las quemaduras cubiertas, las fracturas reducidas, la estabilización quirúrgica realizada y el tratamiento definitivo administrado dentro de las primeras 48 horas después de la lesión. Después de 48 horas, las intervenciones quirúrgicas deben retrasarse hasta que se haya producido la recuperación hematopoyética.
Se debe tomar un recuento sanguíneo basal y un diferencial y repetirlo en 24 horas. Debido a que la lesión cutánea por radiación es cíclica, se deben anotar y registrar las áreas de eritema temprano. Estas áreas también deben ser bosquejadas y fotografiadas, si es posible, asegurándose de que la fecha y la hora estén registradas. Se deben iniciar los siguientes tratamientos según se indica:
- Cuidados de apoyo en un entorno limpio (una unidad de quemaduras si hay una disponible)
- Prevención y tratamiento de infecciones
- Uso de lo siguiente:
- Medicamentos para reducir la inflamación, inhibir la proteálisis, aliviar el dolor, estimular la regeneración y mejorar la circulación
- Agentes anticoagulantes para lesiones extensas y profundas
- Control del dolor
- Apoyo psicológico
Recomendaciones para el Tratamiento por Etapa
Las siguientes recomendaciones para el tratamiento por etapa de la enfermedad se obtuvieron resumiendo las recomendaciones de Ricks et al. (226)y Gusev y otros (231), pero no representan recomendaciones oficiales de los CDC.
Etapa prodrómica: Use antihistamínicos y preparaciones antipruriginosas tópicas, que actúan contra la picazón y también pueden prevenir o atenuar el inicio del ciclo que conduce a la etapa de manifestación. Los medicamentos antiinflamatorios, como los corticosteroides y las cremas tópicas, así como los sedantes leves, pueden resultar útiles.
Estado latente-Continuar con medicamentos antiinflamatorios y sedantes. En la etapa media, use inhibidores de proteólisis, como Gordox®.
Etapa de manifestación: Use hisopos repetidos, profilaxis antibiótica y medicamentos antiinflamatorios, como Lioxasol®, para reducir las infecciones bacterianas, fúngicas y virales
- Aplique ungüentos tópicos que contengan corticosteroides junto con antibióticos y vitaminas de acción local.
- Estimule la regeneración del ADN mediante el uso de Lioxasol® y, posteriormente, cuando la regeneración haya comenzado, medicamentos biogénicos, como Actovegin® y Solcoseril®.
- Estimular el suministro de sangre en la tercera o cuarta semana usando Pentoxifilina® (contraindicada para pacientes con cardiopatía aterosclerótica).
- Perfore las ampollas si son estériles, pero no las retire mientras estén intactas.
- Manténgase alerta en caso de infección de heridas. Se debe considerar la terapia antibiótica de acuerdo con la condición individual del paciente.
- Trate el dolor de acuerdo con la condición individual del paciente. El alivio del dolor es muy difícil y es la parte más exigente del proceso terapéutico.
- Desbride las áreas de necrosis a fondo pero con precaución.
Tratamiento de los Efectos Tardíos
Después del tratamiento inmediato de la lesión por radiación, se producirá un proceso de curación a menudo largo y doloroso. Las preocupaciones más importantes son las siguientes:
- Control del dolor
- Fibrosis o úlceras tardías
Nota: El uso de medicamentos para estimular la vascularización, inhibir la infección y reducir la fibrosis puede ser eficaz. Los ejemplos incluyen Pentoxifilina®, vitamina E e interferón gamma. De lo contrario, es posible que se requiera cirugía. - Necrosis
- Cirugía plástica / reconstructiva
Nota: El tratamiento quirúrgico es común. Es más eficaz si se realiza al principio del proceso de tratamiento. Las técnicas de microcirugía y injerto de espesor completo generalmente proporcionan los mejores resultados. - Efectos psicológicos, como trastorno de estrés postraumático
- Posibilidad de aumento del riesgo de cáncer de piel más adelante en la vida
Para obtener más Asistencia
Se puede obtener asistencia técnica en el Centro de Asistencia de Emergencia por Radiación/Sitio de Capacitación (REAC / TS) al (865) 576-3131 (de lunes a viernes, de 8 a. M. a 4:30 PM EST) o (865) 576-1005 (fuera de horario) , o en http://www.orau.gov/reacts/external icon, y del Equipo Asesor de Radiobiología Médica (MRAT) al (301) 295-0316.
También se puede obtener más información de la Red de Alerta de Salud de los CDC en emergency.cdc.gov o 1-800-311-3435.
Gusev IA, Guskova AK, Mettler FA, Jr., editores. Manejo Médico de Accidentes por Radiación. 2 nd ed. Nueva York: CRC Press, Inc.; 2001.
Hall EJ. Radiobiología para el Radiólogo. 5 th ed. Nueva York: Lippincott Williams & Wilkins; 2000.
Comisión Internacional de Protección Radiológica (CIPR). La Base Biológica para la Limitación de Dosis en la Piel. Publicación 59 de la CIPR. Annals of the ICRP Volume 22, No. 2. Nueva York: Pergamon Press, 1991.
Consejo Nacional de Protección Radiológica y Mediciones (NCRP). Efectos Biológicos y Límites de Exposición para «Partículas Calientes».»NCRP Report No. 130. Bethesda, Maryland: NCRP, 1999.
Consejo Nacional de Protección Radiológica y Mediciones (NCRP). Gestión de Eventos Terroristas Con Material Radiactivo. Informe NCRP Nº 138. Bethesda, Maryland: NCRP, 2001.
Ricks RC, Berger ME, O’Hare FM, Jr, editores. The Medical Basis for Radiation Accident Preparedness: The Clinical Care of Victims (en inglés). Conferencia REAC / TS sobre la Base Médica para la Preparación para Accidentes de Radiación. Nueva York: Parthenon Publishing, 2002.
Walker RI, Cerveny TJ, editores. Textbook of Military Medicine: Part 1: Warfare, Weaponry, and the Casualty (en inglés). Consecuencias Médicas de la Guerra Nuclear. Instituto de Investigación Radiobiológica de las Fuerzas Armadas (AFRRI). Bethesda, Maryland : 1989.
Apéndice A: Respuestas de la Piel a la radiación
Necrosis epidérmica aguda (tiempo de aparición: < 10 días después de la exposición; dosis umbral: ~550 Gy o 55.000 rads)— Muerte interfase de queratinocitos postmitóticos en las capas visibles superiores de la epidermis (puede ocurrir con irradiación beta de alta dosis y baja energía)
Ulceración aguda (tiempo de inicio: < 14 días postexposición; dosis umbral: ~20 Gy o 2000 rads)-Pérdida temprana de la epidermis-y, en mayor o menor grado, de tejido dérmico más profundo—que resulta de la muerte de fibroblastos y células endoteliales en interfase
Atrofia dérmica (tiempo de inicio: > 26 semanas después de la exposición; dosis umbral: ~10 Gy o 1000 rads)— Adelgazamiento de los tejidos dérmicos asociado a la contracción del área previamente irradiada
Necrosis dérmica (tiempo de inicio > 10 semanas después de la exposición; dosis umbral: ~20 Gy o 2000 rads)— Necrosis de los tejidos dérmicos como consecuencia de la insuficiencia vascular
Descamación seca (tiempo de aparición: 3-6 semanas después de la exposición; dosis umbral: ~8 Gy o 800 rads)— Queratinización atípica de la piel causada por la reducción en el número de células clonogénicas dentro de la capa basal de la epidermis
Eritema transitorio temprano (tiempo de inicio: dentro de horas de exposición; dosis umbral: ~2 Grises o 200 rads)— Inflamación de la piel causada por la activación de una enzima proteolítica que aumenta la permeabilidad de los capilares
Depilación (tiempo de inicio: 14-21 días; dosis umbral: ~3 Gy o 300 rads)— Pérdida de cabello causada por el agotamiento de las células de la matriz en los folículos pilosos
Eritema tardío (tiempo de inicio: 8-20 semanas después de la exposición; dosis umbral: ~20 Gy o 2000 rads) – Inflamación de la piel causada por una lesión de los vasos sanguíneos. El edema y el deterioro del aclaramiento linfático preceden a una reducción medida del flujo sanguíneo.
Fibrosis invasiva (tiempo de inicio: meses a años después de la exposición; dosis umbral: ~20 Gy o 2000 rads): método de curación asociado con ulceración aguda, ulceración secundaria y necrosis dérmica que conduce a la formación de tejido cicatricial
Eritema principal (tiempo de inicio: días a semanas después de la exposición; dosis umbral: ~3 Gy o 300 rads)— Inflamación de la piel causada por hiperemia de las células basales e hipoplasia epidérmica subsiguiente (ver fotos 1 y 2)
Descamación húmeda (tiempo de inicio: 4-6 semanas después de la exposición; dosis umbral: ~15 Gy o 1500 rads)— Pérdida de la epidermis causada por la esterilización de una alta proporción de células clonogénicas dentro de la capa basal de la epidermis
Ulceración secundaria (tiempo de inicio: > 6 semanas después de la exposición; dosis umbral: ~15 Gy o 1500 rads)— Daño secundario a la dermis como consecuencia de deshidratación e infección cuando la descamación húmeda es severa y prolongada debido a la esterilización reproductiva de la gran mayoría de las células clonogénicas en el área irradiada
Telangiectasia (tiempo de inicio: > 52 semanas después de la exposición; dosis umbral para gravedad moderada a los 5 años: ~40 Gy o 4000 rads)— Dilatación atípica de los capilares dérmicos superficiales
Apéndice B: Imágenes
Figura 1.
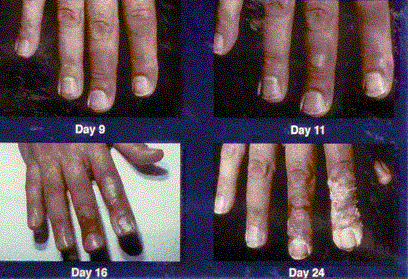
Figura 2.
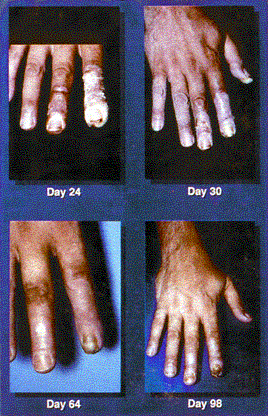
Figuras 1 & 2. Eritema. Estas fotos muestran la progresión del eritema en un paciente involucrado en un accidente de difracción de rayos X, de 9 a 96 días después de la exposición. Al día siguiente de la exposición (no se muestra), el paciente solo mostró hinchazón difusa leve y eritema en las yemas de los dedos. En el día 9, se observaron lesiones puntuadas parecidas a telangiectasias en la región subungal del dedo índice derecho, y en el día 11, comenzaron a aparecer ampollas. La descamación continuó durante varias semanas. El paciente desarrolló celulitis en el pulgar derecho aproximadamente 2 años después de la exposición. El área de la punta del dedo derecho y la uña continuó causando gran dolor al paciente cuando incluso se produjo un trauma menor en la punta del dedo, y requirió analgésicos narcóticos orales ocasionales para controlar este dolor. Continuó experimentando dolor intenso como resultado de un trauma menor en las áreas afectadas durante 4 años después de la exposición.
(fotos cortesía de Gusev IA y reimpresas con permiso)
Figura 3. 3 días
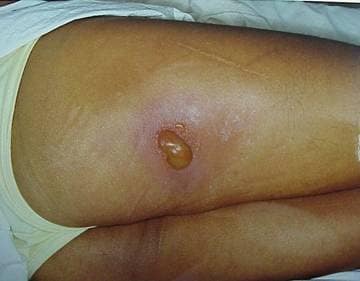
Figura 4. 10 días
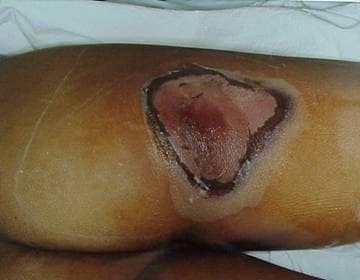
(fotos cortesía de Ricks RC y reimpresas con permiso)
Figuras 3 & 4. Ulceración aguda. Estas fotos muestran ulceración aguda en un paciente peruano que inadvertidamente colocó una fuente irridiun-192 (192 Ir) de 26 Ic ( 0,962 TBq) en su bolsillo trasero, 3 días y 10 días después de la exposición. La fuente permaneció en el bolsillo del paciente durante aproximadamente 6,5 horas, momento en que se quejó a su esposa de dolor en la parte posterior del muslo derecho. Buscó consejo médico y le dijeron que probablemente había sido mordido por un insecto. Mientras tanto, su esposa se sentó en los pantalones de la paciente (su caso aparece en la página siguiente) mientras amamantaba al hijo de 1½ años de la pareja. La fuente fue recuperada varias horas después por las autoridades reguladoras nucleares, y el paciente fue trasladado a Lima para recibir tratamiento. Este paciente presentó una reducción drástica en el recuento de linfocitos en el día 3 después de la exposición, y una lesión de 4 por 4 cm apareció en el día 4. Finalmente sufrió una ulceración masiva y necrosis del sitio con infección, y le amputaron la pierna derecha. El CRI de grado II y III también era evidente en sus manos, pierna izquierda y perineo, pero sobrevivió y regresó con su familia.
Figura 5. 26 días después de la exposición
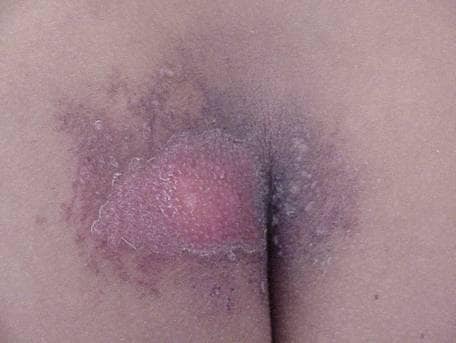
Figura 5. Descamación húmeda. Esta paciente es la esposa del estudio de caso anterior, 26 días después de la exposición. Estuvo expuesta a la fuente de infrarrojos 192 cuando se sentó en los pantalones de su esposo (que aún contenían la fuente) durante aproximadamente 20 minutos después de que se cambiara de ropa esa noche.
Figura 6: 2 años después de la exposición
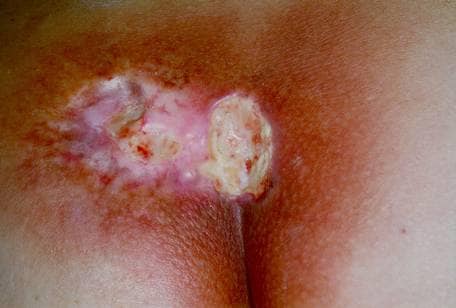
(fotos cortesía de Ricks RC y reimpresas con permiso)
Figura 6. Necrosis, fibrosis y telangiectasia. El mismo paciente, 2 años después de la exposición.
- Ver «Síndrome de Radiación Aguda: Una Hoja Informativa para Médicos» en emergency.cdc.gov/radiation/arsphysicianfactsheet.htm.
- Tanto el Gris (Gy) como el rad son unidades de dosis absorbida y reflejan la cantidad de energía depositada en una masa de tejido (1 Gy = 100 rads). En este documento, la dosis absorbida se refiere a la dosis recibida por al menos 10 cm2 de la capa de células basales de la piel. Se supone que los niveles de dosis absorbidas a los que se hace referencia en este documento son de radiación beta, gamma o x. La radiación de neutrones o protones produce muchos de los efectos para la salud descritos en este documento a niveles de dosis absorbidas más bajos.
- En ocasiones, un paciente también puede estar contaminado con material radiactivo. Para abordar la descontaminación de pacientes, visite el siguiente sitio web: http://www.orau.gov/reacts/emergency.htmexternal icon .