możliwości leczenia migreny przedsionkowej
ostatnie badania donoszą, że około dwie trzecie pacjentów cierpiących na zawroty głowy lub zawroty głowy poszukuje pomocy medycznej z powodu ich objawów, ale VM rozpoznano tylko u 20% wszystkich pacjentów.10 co ciekawe, w rutynowej praktyce klinicznej klinicyści osiągają wiele różnych interpretacji zespołu objawów bólu głowy i zawrotów głowy, a interpretacje te są często zależne od specjalności. Neurolodzy zdiagnozowali VM u 82% pacjentów z tą konstelacją, podczas gdy tylko 64,5% lekarzy z uszu, nosa i gardła postawiło tę diagnozę.
specyficzne badania dotyczące szczególnie leczenia VM są rzadkie, a większość wytycznych dotyczących leczenia jest ekstrapolowana na podstawie badań klinicznych dotyczących migreny z aurą i bez niej. Niniejszy przegląd podsumowuje dostępne dane dotyczące specyficznego leczenia maszyn wirtualnych.
metody
w sierpniu 2015 roku przeprowadzono Wyszukiwanie Medline z wyszukiwanym terminem „migrena przedsionkowa”. W wyniku poszukiwań zwrócono 152 publikacje, z których trzy były badaniami klinicznymi. Termin „vestibular AND migrena” zaowocował 483 trafieniami Medline, z czego 21 było badaniami klinicznymi, a 125 było oznaczonymi artykułami przeglądowymi. Dwadzieścia trzy publikacje dotyczyły specyficznego traktowania VM.
ze względu na niedawny rozwój konsensusowych kryteriów diagnostycznych interpretacja tych dostępnych danych w literaturze jest trudna. Należy pamiętać, że pacjenci włączeni do niektórych badań nie spełnialiby nowych kryteriów diagnostycznych dotyczących VM. Ponadto w niektórych badaniach stosowano łącznie inną terminologię. Najczęstszymi diagnozami stosowanymi w połączeniu migreny i objawów przedsionkowych były migrenowe zawroty głowy, zawroty głowy, łagodne napadowe zawroty głowy (dzieciństwa), zaburzenia równowagi związane z migreną i zawroty głowy związane z migreną, oprócz VM.5
migrena przedsionkowa
w wyżej wymienionych kryteriach diagnostycznych VM definiuje się jako epizody objawów przedsionkowych o umiarkowanym lub ciężkim nasileniu trwających od 5 minut do 72 godzin, z których co najmniej 50% wiąże się z migrenowym bólem głowy, światłowstręt, fonofobia i (lub) aurą wzrokową u osób z aktualną lub przebytą migreną bez aury lub migreną z aurą (MWA).
około 30% wszystkich ataków maszyn wirtualnych nie towarzyszy ból głowy.11-13 w odniesieniu do czasu trwania ataków niektóre badania częściowo zaprzeczają kryteriom diagnostycznym, które mogą wahać się od kilku sekund (10% pacjentów) do kilku minut (30%), kilka godzin (30%), a nawet do kilku dni (30%).5,11,12,14 tylko 10-30% pacjentów zgłasza objawy przedsionkowe trwające od 5 do 60 minut.5,13 w odniesieniu do cech zawrotów głowy, badanie populacyjne wykazało, że spontaniczne rotacyjne zawroty głowy (67%) są najczęstszym objawem przedsionkowym, a następnie pozycyjnym zawroty głowy (24%).15 zawroty głowy, sam może również zmienić charakter w ataku, na przykład, początkowy spontaniczny rotacyjny zawroty głowy może przekształcić się w pozycji jednego lub złudzenie ruchu typu zawroty głowy.16,17 pacjentów dodatkowo opisuje zwiększoną wrażliwość na ruch, zwłaszcza w odniesieniu do ruchów głowy i szybko poruszających się obiektów wzrokowych.18,19 podczas ataku, a nawet po nim, można zaobserwować oczopląs wywołany wzrokiem, pościg sakkadowy (najczęściej pionowy), oczopląs pozycyjny środkowy oraz niewielki oczopląs spontaniczny poziomy lub pionowy.5
badania populacyjne przeprowadzone w Niemczech oszacowały trwałość migreny i zawrotów głowy na poziomie 7-16%.2,20 dożywotnią częstość występowania VM oszacowano na 1%, A roczną na 0,9%.15 w północnoamerykańskim badaniu opisano występowanie zawrotów głowy lub zawrotów głowy u prawie 50% pacjentów z migreną podczas ciężkiego ataku migreny.21 VM może wystąpić w każdym okresie życia, chociaż czasowe opóźnienie do pierwszego wystąpienia migreny jest częste i prowadzi do podkreślenia w późniejszych okresach życia.5,11,13,22 podobnie jak w przypadku typowej migreny, kobiety są częściej atakowane niż mężczyźni i opisano grupowanie rodzinne.5,12,13,22,23 VM wcześniej uważano za podtyp MwA, ale to skojarzenie jest kontrowersyjne, ponieważ niektóre badania wykazały związek między MWA a VM, podczas gdy inne opisywały pacjentów z migreną bez aury, aby mieli objawy przedsionkowe przynajmniej tak często jak pacjenci MWA.5,12–14,24–26 wydaje się, że u kobiet po menopauzie typowe migrenowe bóle głowy mogą zostać zastąpione przez pojedyncze epizody zawrotów głowy i (lub) zawrotów głowy.
z klinicznego punktu widzenia wyraźne rozróżnienie od migreny z aurą pnia mózgu (wcześniej nazywanej migreną typu Bazylejskiego) ma istotne znaczenie, ponieważ tryptany są przeciwwskazane w tej chorobie. Mniej niż 10% pacjentów z VM jednocześnie spełnia kryteria diagnostyczne dla migreny typu Bazylejskiego.12, 13 kryteria diagnostyczne migreny z aurą pnia mózgu wymagają co najmniej dwóch objawów aury pnia mózgu, w tym dyzartrii, zawrotów głowy, szumu w uszach, niedrożności, podwójnego widzenia, ataksji lub obniżonego poziomu świadomości, którym towarzyszy lub towarzyszy typowy migrenowy ból głowy.
terapia medyczna
leczenie ostre
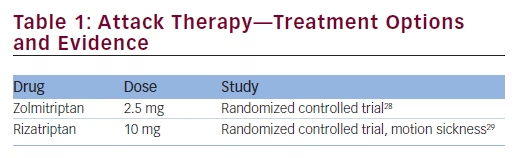
istnieją tylko dwa randomizowane, kontrolowane badania kliniczne dotyczące specyficznego leczenia objawów przedsionkowych migreny z zastosowaniem tryptanów (patrz Tabela 1).W jednym z badań oceniano skuteczność ryzatryptanu w odniesieniu do objawów zawrotów głowy jedynie w zakresie pomiaru choroby lokomocyjnej po złożonym bodźcu przedsionkowym (obrót poza osią pionową). W badaniu wzięło udział 25 pacjentów z migreną (23 kobiety, 31,0 ± 7,8 lat) z lub bez zawrotów głowy związanych z migreną. U piętnastu pacjentów wystąpiła choroba lokomocyjna wywołana przez układ przedsionkowy po wcześniejszym leczeniu placebo, a u trzynastu z nich choroba ta zmniejszyła się po wcześniejszym leczeniu ryzatryptanem(p < 0,02). Ten pozytywny efekt należy umieścić w perspektywie, ponieważ nie był widoczny po ekspozycji na bardziej intensywną prowokacyjną stymulację. W odniesieniu do mechanizmu działania autorzy zasugerowali, że rizatryptan, agonista serotoniny, może wpływać na projekcje serotoninergiczne przedsionkowo-autonomiczne.Inne badanie sugerowało korzyści ze stosowania zolmitryptanu w dawce 5 mg w przypadku migrenowych zawrotów głowy. Moc wyjaśniająca tego badania jest jednak ograniczona, ponieważ zrekrutowano tylko dziesięciu pacjentów i przeanalizowano tylko 17 ataków. Odpowiedź na zolmitryptan wynosiła 38% (3 z 8 epizodów), podczas gdy w grupie placebo pozytywny efekt zaobserwowano tylko u 22% (2 z 9 epizodów).
leczenie profilaktyczne
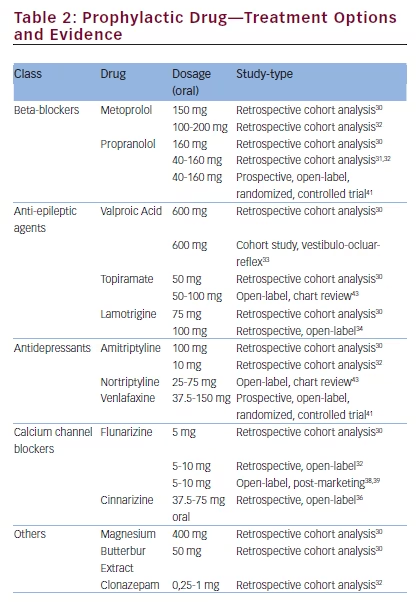
w odniesieniu do profilaktycznego leczenia VM, dotychczas nie opublikowano danych z podwójnie ślepych, kontrolowanych badań klinicznych (patrz Tabela 2). Większość zaleceń terapeutycznych dotyczących VM opiera się obecnie na wytycznych dotyczących migreny z aurą i bez niej. Wydaje się to rozsądne podejście, ponieważ duża retrospektywna ocena kohortowa 100 pacjentów (21-72 lata) analizująca standardowe profilaktyczne leczenie migreny u pacjentów z VM wykazała pozytywny wynik.U pacjentów leczonych profilaktycznie stwierdzono zmniejszenie czasu trwania, intensywności i częstości występowania zawrotów głowy oraz związanych z nimi cech (p<0, 01). Najczęściej stosowanymi lekami w tym badaniu obserwacyjnym były leki beta-adrenolityczne przyjmowane przez 49 pacjentów (69% w przypadku metoprololu, mediana dawki 150 mg; 31% W przypadku propranololu, mediana dawki 160 mg). Drugą najczęstszą grupą leków były leki przeciwdrgawkowe, takie jak walproinian sodu (mediana dawki 600 mg) i topiramat (mediana dawki 50 mg), każdy z 6 pacjentami oraz lamotrygina (3 pacjentów, mediana dawki 75 mg). Inne leki to butterbur (4 pacjentów, mediana dawki 50 mg), amitryptylina (2 pacjentów; 75/100 mg); flunaryzyna (1 pacjent: 5 mg), Magnez (3 pacjentów; mediana dawki 400 mg). Drugie retrospektywne badanie oceniające leczenie profilaktyczne wykazało również pozytywny efekt u pacjentów z VM.W badaniu tym stwierdzono również korelację między poprawą objawów przedsionkowych a poprawą bólu głowy.
w trzecim badaniu retrospektywnym oceniano 33 pacjentów z migreną i nawracającymi napadami zwarciowymi.W analizie częstości występowania zawrotów głowy całkowite ustąpienie objawów wystąpiło u 58% pacjentów (19/33). Zmniejszenie o ponad 50% obserwowano u prawie 25% (8/33), a tylko 18% pacjentów zgłosiło zmniejszenie o mniej niż 50% lub Brak odpowiedzi (5+1/33). W innym małym badaniu dotyczącym wpływu walproinianu sodu na odruch przedsionkowo-oczny, walproinian sodu nie wpływał ani na odpowiedź przedsionkowo-oczną, ani na dolegliwości przedsionkowe, ale był skuteczny w zmniejszaniu napadów migreny u 8 z 12 pacjentów.
retrospektywne, otwarte badanie oceniało skuteczność lamotryginy u 19 pacjentów (13 kobiet). Miesięczne zawroty głowy – częstość ataku została zmniejszona z 18,1 do 5,4, a częstość bólu głowy z 8,7 do 4,4, co nie było statystycznie istotne. Wydaje się, że lamotrygina jest bardziej skuteczna w przypadku objawów przedsionkowych niż w przypadku bólów głowy.Jest to szczególnie interesujące, ponieważ wcześniej wykazano, że lamotrygina jest skuteczniejsza w leczeniu aury niż migrenowego bólu głowy.
blokery kanału wapniowego wydają się być rozsądnym wyborem leczenia w VM, ponieważ są często stosowane w migrenie, a także w zawrotach głowy. W retrospektywnym, jednoośrodkowym, otwartym badaniu Cynaryzyna była testowana pod kątem jej wpływu na VM i migrenę związaną z zawrotami głowy.Badanie obejmowało 24 pacjentów (23 kobiety) z VM i 16 (12 kobiet) cierpiących na migrenę typu Bazylejskiego. Obserwowano istotne zmniejszenie średniej częstości występowania zawrotów głowy oraz średniej częstości występowania, czasu trwania i nasilenia bólu głowy (p < 0, 001).
w przypadku antagonisty kanału wapniowego, flunaryzyny, istnieje jedno randomizowane, kontrolowane badanie oceniające skuteczność flunaryzyny w dawce 10 mg u 48 pacjentów z migrenowymi zawrotami głowy w porównaniu do standardowej opieki z regularnymi ćwiczeniami przedsionkowymi i objawowym stosowaniem betahystyny w dawce 16 mg, trzy razy na dobę (TDS) przez 2 dni i paracetamolu w razie potrzeby w dawce 1 g (PRN).Flunaryzyna powodowała zmniejszenie częstości występowania zawrotów głowy (p = 0, 010) i ciężkości (P=0, 046). Natomiast bóle głowy (nasilenie i częstość występowania) nie były znacząco zmniejszone.
w dwóch dużych otwartych badaniach po wprowadzeniu leku do obrotu stwierdzono, że flunaryzyna jest skuteczna w leczeniu migreny (w porównaniu z propranololem) i zawrotów głowy (w porównaniu z betahystyną).38,39 wyniki tych dużych kohort nie mogą być bezpośrednio związane z odpowiedzią na VM, ponieważ oba badania oceniały oba objawy niezależnie od siebie. Czwarta analiza tego środka oceniła skuteczność flunaryzyny i propranololu w VM i stwierdziła, że oba leki są porównywalnie skuteczne. Podczas gdy 68% pacjentów odpowiedziało na flunaryzynę (p<0.001) poprawę objawów obserwowano u 73% pacjentów przyjmujących propranolol (p <0, 001).
w ostatnim prospektywnym, randomizowanym, kontrolowanym badaniu czynnego leku porównawczego oceniano skuteczność wenlafaksyny i propranololu w profilaktyce VM U 64 pacjentów.41 punktami końcowymi były „wskaźnik handicapu zawrotów głowy”, „wskaźnik nasilenia zawrotów głowy” oraz liczba gwałtownych ataków. Po 4 miesiącach wszystkie punkty końcowe wykazały znaczną poprawę, a efekty leczenia były podobne w obu grupach (p>0, 05). Dodatkowo przeprowadzono test „Beck Depression Inventory”, który poprawił się tylko w ramieniu badania wenlafaksyny.
nawet w przypadku leków nie testowanych specjalnie w migrenie z aurą lub bez aury lub tych, które wcześniej okazały się nieskuteczne w tych warunkach, istnieją pozytywne dane dotyczące leczenia VM; leki te obejmują benzodiazepiny, pizotifen, dothiepin, selektywne inhibitory wychwytu zwrotnego serotoniny (SSRI) i acetazolamid.Dane są jednak niewystarczające do określenia zaleceń terapeutycznych dla któregokolwiek z tych leków. Ponadto badania te przeprowadzono przed aktualną definicją VM, a w badaniach stosowano niestałe kryteria. Miejmy nadzieję, że ta niejednoznaczność nie pojawi się już w przyszłych badaniach, a niedawne konsensusowe kryteria diagnostyczne prawdopodobnie doprowadzą do bardziej porównywalnych i wyższej jakości badań.
możliwości leczenia Pozamedycznego
W australijskim badaniu oceniano wpływ zorganizowanego dziewięciotygodniowego programu ćwiczeń rehabilitacji przedsionkowej jako dodatku do leków lub jako samodzielnego leczenia.36 pacjentów z codziennymi objawami przedsionkowymi (VM 20, upośledzenie przedsionkowe 16) uczestniczyło w pięciu spotkaniach terapeutycznych w okresie sześciu miesięcy. Chociaż począwszy od innego poziomu upośledzenia, obie grupy odniosły porównywalne korzyści z tej interwencji. Nie stwierdzono, aby efekt różnił się między różnymi reżimami leków, co doprowadziło autorów do wniosku, że terapia rehabilitacyjna może być skuteczna w VM niezależnie od stosowanej profilaktyki medycznej.
dane dotyczące wpływu terapii behawioralnej i modyfikacji na VM są bardzo ograniczone. W jednym badaniu oceniano zaprzestanie stosowania kofeiny u 34 pacjentów.Około 14% pacjentów zgłaszało poprawę objawów. Aby to ująć w perspektywie, topiramat zmniejszył objawy u 25% pacjentów, a nortryptylina u prawie 50% pacjentów.
zalecenia i wnioski dotyczące leczenia
ze względu na brak wysokiej jakości badań w tym stanie zalecenia dotyczące leczenia VM są obecnie podobne do zaleceń dotyczących migreny z aurą lub bez. Niektóre z poniższych zaleceń dotyczących leczenia oparte są na doświadczeniach autorów.
dostępna Literatura sugeruje, że zolmitryptan (5 mg) jest pierwszym wyborem ostrej terapii VM. Można również stosować rizatryptan i jest prawdopodobne, że inne tryptany są równie skuteczne. Pacjenci z nudnościami i (lub) wymiotami mogą odnieść większe korzyści z aplikacji nie doustnych (np. aerozolu do nosa lub wstrzyknięć podskórnych). Jeśli tryptany nie są odpowiednie, leczenie objawowe niesteroidowymi lekami przeciwzapalnymi, kwasem acetylosalicylowym, metoklopramidem lub dimenhydrynianem może być inną opcją, zwłaszcza że te trzy ostatnie są dostępne w postaciach dożylnych (kwas acetylosalicylowy 1000 mg, metoklopramid 10 mg lub dimenhydrynian 62,5 mg). Preparatu Triptans nie należy stosować u pacjentów spełniających kryteria VM i migreny z aurą pnia mózgu.
dane dotyczące leków profilaktycznych na VM nie są wystarczająco wiarygodne, aby odbiegać od wytycznych dotyczących leczenia migreny z aurą lub bez. Środki, które można rozważyć, obejmują beta-blokery (propranolol 80-240 mg, metoprolol 50-200 mg, bisoprolol 5-10 mg), blokery kanału wapniowego (flunaryzyna 5-10 mg) i leki przeciwdrgawkowe (topiramat 50-100 mg, walproinian sodu 1000-1500 mg). U pacjentów cierpiących na przewlekłą migrenę z objawami przedsionkowymi (15 dni bólu głowy w miesiącu, z czego co najmniej 8 to migrena, trwająca dłużej niż 3 miesiące) należy rozważyć zastosowanie topiramatu lub co najmniej dwóch cykli iniekcji onabotulinumtoxiny typu A,44, chociaż brak danych dotyczących specyficznego leczenia VM. Jeśli depresja współistnieje z VM, amitryptylina może być rozsądnym wyborem. Pacjenci z dominującymi zawrotami głowy lub zawrotami głowy o typowym czasie trwania aury oraz pacjenci, którzy jednocześnie spełniają kryteria aury pnia mózgu, mogą być skutecznie leczeni lamotryginą (25-100 mg).
do tej pory kontrolowane dane dotyczące leczenia VM są rzadkie; podczas gdy istnieją pewne dane z małych randomizowanych kontrolowanych badań dotyczących leczenia napadowego, brak danych z wysokiej jakości badań dotyczących systemów profilaktycznych. Retrospektywne analizy i otwarte badania sugerują, że ustalone metody leczenia migreny z aurą i bez aury mogą być skuteczne również w VM. Pozostaje jednak niepewność, czy jedna z tych opcji leczenia jest lepsza od innych i czy istnieją bardziej szczegółowe opcje leczenia. Trwające wieloośrodkowe randomizowane badanie kontrolowane placebo (metoprolol 95 mg vs. placebo) o nazwie PROVEMIGtrial jest obecnie w toku.