Como se parece: distensão da veia Jugular
Ver também Qual é o aspecto da respiração Agonal, convulsões, paragem cardíaca e RCP
distensão da veia Jugular ou DCJ (alternadamente pressão da veia jugular JVP — jugular ou pulsação da veia jugular) entre os fenómenos clínicos mais mencionados mas menos descritos no EMS. Se você tentasse contar quantas vezes isso ocorre em seu livro, você ficaria sem dedos, mas muitos de nós nos graduamos sem nunca ver tanto como uma imagem dele, não importa desenvolver a perspicácia para reconhecê-lo de forma confiável em uma emergência.
JVD é simplesmente o “abaulamento” visível das veias jugular externas em ambos os lados do pescoço. Estas são veias grandes que drenam o sangue da cabeça e devolvê-lo diretamente ao coração. Uma vez que estão localizados perto da superfície, fornecem uma medida razoavelmente boa de pressão venosa sistémica.
JVD é elevado em qualquer altura em que o retorno venoso é maior do que a capacidade do coração para bombear o sangue para fora. Lembre-se que não estamos falando sobre os vasos que se conectam ao coração esquerdo, que envolve as artérias e veias pulmonares, que não são visíveis no pescoço. (Em vez disso, o melhor indicador de hipertensão pulmonar é o fluido audível nos pulmões. Em vez disso, estamos a falar da vasculatura sistémica, que drena para o ventrículo direito através do átrio direito. Quando as veias não estão a ser esvaziadas, olhamos rio abaixo para descobrir que parte da bomba está a falhar. O JVD é, portanto, causado por insuficiência cardíaca direita. (É claro que a causa mais comum de insuficiência cardíaca direita é a insuficiência cardíaca esquerda, o que não significa que seja um evento isolado.) Se JVD não é culpa do coração, então nós olhamos para os níveis de fluidos. Muito volume circulante irá levar a veias salientes por razões óbvias; os tubos flexíveis são simplesmente extra cheio.
embora seja provavelmente mais frequentemente visto, e a maioria dos diagnósticos, em pacientes com ICC sobrecarregados de volume, a principal razão pela qual o JVD é abordado no EMS é porque é um sinal útil de várias emergências agudas. Principalmente, estas são condições cardíacas obstrutivas, onde algum tipo de pressão está impedindo a capacidade do coração de se expandir, e cuidados imediatos para aliviar a pressão é necessário, a fim de evitar a morte incurável. Muito parecido com a bexiga, o coração é apenas um saco flexível de músculo squishy, e embora o músculo é muito bom em apertar, ele não tem capacidade de expandir ativamente. O coração, portanto, enche-se apenas com o sangue que flui passivamente para ele, e se ele está sendo externamente pressionado pela pressão no peito, ele não pode encher muito.pneumotórax de tensão é talvez a causa mais comum, onde o ar vaza dos pulmões para a cavidade torácica, sem forma de escapar; à medida que a pressão no peito aumenta, ele suporta o coração. Os sintomas associados São dificuldade respiratória, diminuição dos sons respiratórios do lado afectado e hipotensão. Pneumotórax pode ser facilmente corrigido pelos paramédicos usando a descompressão da agulha.tamponamento cardíaco é outra causa, onde o fluido vaza do coração para o pericárdio, um saco inflexível que o rodeia (esta fuga é chamada de derrame pericárdico), eventualmente enchendo o espaço disponível e comprimindo o miocárdio. Os sintomas associados são hipotensão e sons cardíacos abafados (estes mais JVD são conhecidos como tríade de Beck). Tamponamento não pode ser tratado no campo, mas um departamento de emergência pode realizar uma pericardiocentese, onde uma agulha é inserida através do pericárdio. (Para os médicos lá fora, alternância elétrica no monitor também é suporte de tamponamento.)
uma síndrome bastante menos comum que pode produzir efeitos obstructivos semelhantes é pericardite constritiva grave, inflamação do pericárdio geralmente causada por infecção.a quantidade de distensão visível no pescoço dependerá do grau de pressão venosa. A gravidade quer puxar o sangue para baixo, para que quanto mais pressão venosa, mais alta a distensão do pescoço irá subir; profundo JVD atinge muitos centímetros acima do pescoço, ligeiro JVD irá cobrir apenas alguns centímetros. A pressão pode realmente ser quantificada medindo a altura vertical do ponto mais alto de distensão (medido a partir do próprio coração, usando o ângulo de Louis como um marco), mas este é provavelmente mais detalhe do que é necessário no campo. Basta dizer que a distensão que atinge mais de 2-4cm de distância vertical (em oposição à distância no pescoço) acima do tórax é geralmente considerado patológico, e menos de 1-2cm pode ser considerado sugestivo de hipovolemia.se mudar com a respiração, a JVD deve subir durante a expiração e cair com inspiração. Respirar envolve usar o diafragma para criar “sucção” no peito, reduzindo a pressão e permitindo maior retorno venoso — drenando os jugulares. Um aumento paradoxal na JVD durante a inspiração (pensar: acima quando o peito sobe) é conhecido como sinal de Kussmaul (não confundir com respiração de Kussmaul, que é um padrão de respiração), e é particularmente sugestivo de patologias obstrutivas.
JVD pode ser difícil de apreciar em todos os casos menos nos mais significativos. Ele ajuda a virar a cabeça do paciente para longe e iluminar a área com luzes traseiras anguladas, o que cria um efeito “sombra”. A pulsação Jugular não deve ser confundida com um pulso carótido visível. Para distingui-los, lembre-se que embora as veias jugular podem pulsar visivelmente, seu ritmo é geralmente complexo, com pulsações múltiplas para cada único batimento cardíaco (você pode sentir a carótida para comparar os dois). O “pulso” jugular também nunca será palpável; a distensão pode ser facilmente obstruída pelos dedos e vai se sentir como nada.
estritamente falando, a jugular interna é geralmente considerada mais útil do que a jugular externa, mas é muito mais difícil de examinar, por isso esta última é frequentemente usada. Por várias razões, muitas pessoas também acham a jugular direita mais útil do que a esquerda, embora em uma ambulância é mais difícil de examinar.
na maioria das vezes, JVD é examinado em uma posição inclinada ou semi-Fowler de 30-45 graus. Se o paciente está em decúbito dorsal, a falta total de DCV visível é realmente patológica e indicativa de baixo volume; nesta posição as veias jugular são geralmente bem cheias. (Pense: veias planas em um paciente plano é ruim.) JVD quando a cabeça está elevada é mais para o nosso interesse.
alguns exemplos de JVD visíveis seguem, além de algumas dicas de exame. Recomenda-se que você comece a verificar isso em seus pacientes saudáveis agora, para que você vai saber o que parece antes de tentar fazer uma chamada de diagnóstico usando a sua presença. E até que o faças, pára de documentar “sem JVD” nas tuas avaliações!
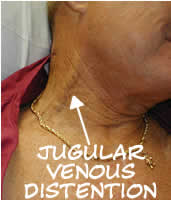
Significant JVD
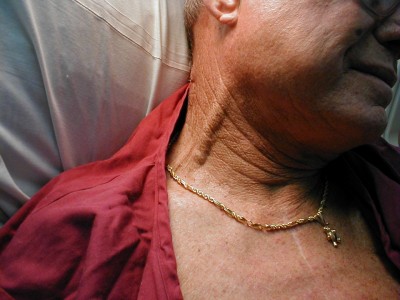
A different, much larger view of the same (click to enlarge)
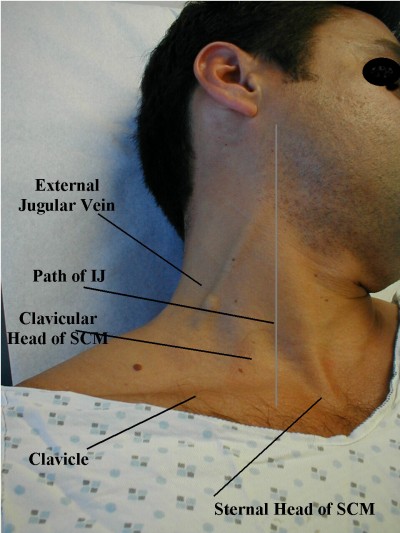
Click through for a good discussion of JVD assessment
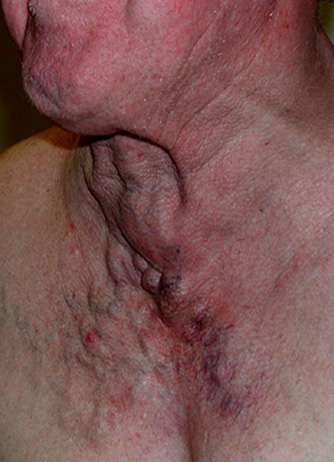
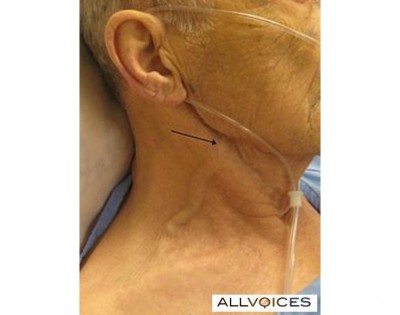
Some more subtle JVD
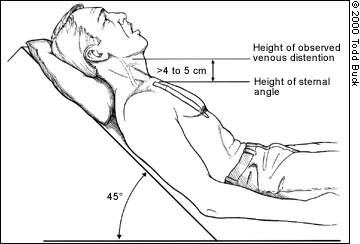
The basic method of measuring JVD
A aqui está uma estudante a fazer a sua “pop” jugular externa, suportando fortemente a pressão, ou seja, a manobra de Valsalva. Isto aumenta acentuadamente a pressão torácica, aumentando o apoio venoso; é um exagero do efeito observado durante a exalação normal.outro exemplo de alguém induzindo a JVD por uma Valsalva aqui está um grande vídeo demonstrando a aparência da JVD, como medi-la, e testando o reflexo abdominojugular (anteriormente conhecido como hepatojugular), que envolve pressionar para baixo no abdômen para aumentar a pressão torácica.
A brief clip of jugular venous pulsation, visible mainly toward the suprasternal notch.