Cutaneous Radiation Injury (CRI): a Fact Sheet for Clinicians
Download the Brochure (PDF) pdf icon
This fact sheet is for clinicians. Se você é um paciente, aconselhamos fortemente que você consulte o seu médico para interpretar a informação fornecida como ela pode se aplicar a você. A informação sobre lesões por radiação cutânea (CRI) para os membros do público pode ser encontrada em http://emergency.cdc.gov/radiation/cri.htm
lesão na pele e tecidos subjacentes da exposição aguda a uma grande dose externa de radiação é referida como lesão por radiação cutânea (CRI). Síndrome de radiação aguda (ARS) 1 geralmente será acompanhada por alguns danos na pele; no entanto, CRI pode ocorrer sem sintomas de ARS. Isto é especialmente verdadeiro com exposições agudas à radiação beta ou raios-x de baixa energia, porque radiação beta e raios-x de baixa energia são menos penetrantes e menos propensos a danificar órgãos internos do que a radiação gama é. A CRI pode ocorrer com doses de radiação tão baixas como 2 Gray (Gy) ou 200 rads 2 e a gravidade dos sintomas de CRI irá aumentar com o aumento das doses. A maioria dos casos de CRI ocorreram quando pessoas inadvertidamente entraram em contato com fontes de radiação não seguras de Irradiadores de alimentos, equipamentos de radioterapia, ou Medidores de profundidade. Além disso, ocorreram casos de CRI em pessoas que foram sobre-expostas à radiação x a partir de unidades de fluoroscopia.os sinais e sintomas precoces da CRI são comichão, formigueiro ou eritema ou edema transitórios sem antecedentes de exposição ao calor ou a produtos químicos cáusticos. A exposição à radiação pode danificar a camada basocelular da pele e resultar em inflamação, eritema e descamação seca ou húmida. Além disso, danos de radiação nos folículos capilares podem causar depilação. O eritema transitório e inconsistente (associado à comichão) pode ocorrer dentro de algumas horas após a exposição e ser seguido por uma fase latente, sem sintomas, que dura de alguns dias a várias semanas. Após a fase latente, são visíveis vermelhidão intensa, formação de bolhas e ulceração do local irradiado. Dependendo da dose de radiação, uma terceira e mesmo quarta onda de eritema são possíveis nos meses seguintes ou possivelmente anos.na maioria dos casos, a cicatrização ocorre por meios regenerativos.; no entanto, grandes doses de radiação para a pele pode causar perda de cabelo permanente, danificados sebáceas e glândulas sudoríparas, atrofia, fibrose, pigmentação da pele diminuída ou aumentada, e ulceração ou necrose do tecido exposto.
com CRI, é importante ter em mente as seguintes coisas:
- os efeitos visíveis da pele dependem da magnitude da dose, bem como da profundidade de penetração da radiação.ao contrário das lesões cutâneas causadas por lesões químicas ou térmicas, as lesões causadas por exposições à radiação não aparecem durante horas a dias após a exposição, e as queimaduras e outros efeitos na pele tendem a aparecer em ciclos.os principais problemas de tratamento com CRI são infecção e tratamento da dor.3
as fases e as classes de CRI
CRI progridem ao longo do Tempo em fases e podem ser categorizadas por grau, com as características das fases variando por grau de lesão, como mostrado no quadro 1. O Apêndice A dá uma descrição detalhada das várias respostas da pele à radiação, e o Apêndice B fornece fotografias a cores de exemplos de algumas dessas respostas.Fase Prodromal (dentro de horas de exposição) – esta fase é caracterizada por eritema precoce (primeira onda de eritema), sensações térmicas e prurido que definem a área de exposição. A duração desta etapa é de 1 a 2 dias.fase latente (1-2 dias após a exposição) – não é evidente qualquer prejuízo. Dependendo da parte do corpo, quanto maior a dose, mais curto este período irá durar. A pele do rosto, peito e pescoço terá um estágio latente mais curto do que a pele das palmas das mãos ou das plantas dos pés.fase de doença manifesta (dias a semanas após a exposição)—a camada basal é repovoada através da proliferação das células clonogénicas sobreviventes. Esta etapa começa com eritema principal (segunda onda), uma sensação de calor, e edema ligeiro, que são muitas vezes acompanhados por um aumento da pigmentação. Os sintomas que se seguem variam desde a descamação seca ou ulceração até necrose, dependendo da gravidade da CRI (Ver Tabela 1).terceira vaga de eritema (10-16 semanas após a exposição, especialmente após a exposição beta) – a pessoa exposta apresenta eritema tardio, lesão nos vasos sanguíneos, edema e aumento da dor. Uma cor azulada distinta da pele pode ser observada. A depilação pode diminuir, mas novas úlceras, necrose dérmica e atrofia dérmica (e afinação da camada derme) são possíveis.efeitos tardios (meses a anos após a exposição; dose limiar ~10 Gy ou 1000 rads)—os sintomas podem variar de atrofia ligeira dérmica (ou desbaste da camada dérmica) a recorrência constante da úlcera, necrose dérmica e deformidade. Os efeitos possíveis incluem a oclusão de vasos sanguíneos pequenos com subsequentes perturbações no fornecimento de sangue (telangiectasia); destruição da rede linfática; linfostase regional; e aumento da fibrose invasiva, queratose, vasculite e esclerose subcutânea do tecido conjuntivo. As mudanças pigmentárias e a dor estão frequentemente presentes. O câncer de pele é possível nos anos seguintes.
recuperação (meses a anos)
| Classe | Pele de dose * | fase Prodrômica | fase Latente | Manifesto fase doença | Terceira onda de eritema † | Recuperação | efeitos Tardios |
|---|---|---|---|---|---|---|---|
| I | > 2 Gy (200 rads) ‡ | 1 a 2 dias postexposure ou não visto | sem lesão evidente para 2-5 semanas postexposure § | • 2-5 semanas postexposure, com duração de 20 a 30 dias: redness of skin, slight edema, possible increased pigmentation
• 6–7 weeks postexposure, dry desquamation |
not seen | complete healing expected 28–40 days after dry desquamation (3–6 months postexposure) | • possible slight skin atrophy
• possible skin cancer decades after exposure |
| II | > 15 Gy (1500 rads) | 6–24 hours postexposure with immediate sensation of heat lasting 1–2 days | no injury evident for 1–3 weeks postexposure | • 1–3 weeks postexposure; vermelhidão da pele, sensação de calor, edema, a pele pode tornar-se castanho
• 5-6 semanas postexposure, edema de tecidos subcutâneos e bolhas com descamação húmida • possível epithelialization mais tarde |
• de 10 a 16 semanas postexposure, lesão de vasos sanguíneos, edema e aumento da dor
• depilação pode diminuir, mas novas úlceras e necrose mudanças são possíveis |
de cura depende do tamanho da lesão e a possibilidade de mais ciclos de eritema | • possível atrofia da pele ou da úlcera reincidência
• possível telangiectasia (até 10 anos postexposure) • possível câncer de pele décadas após a exposição |
| III | > 40 Gy (4000 rads) | 4-24 horas postexposure, com imediato da dor ou formigamento duração de 1 a 2 dias | nenhum ou menos de 2 semanas | • de 1 a 2 semanas postexposure: vermelhidão da pele, bolhas, sensação de calor, leve edema, aumento da pigmentação
• seguido de erosões e úlceras, bem como dor severa |
• de 10 a 16 semanas postexposure: a lesão de vasos sanguíneos, edema, novas úlceras, e aumentando a dor
• possível necrose |
pode envolver úlceras que são extremamente difíceis de tratar e que pode precisar de meses a anos para curar completamente | • possível atrofia da pele, despigmentação, constante da úlcera reincidência, ou deformidade
• possível oclusão de pequenos vasos, com a posterior distúrbios no fornecimento de sangue, a destruição da rede linfática, regional lymphostasis, e o aumento de fibrose e esclerose do tecido conjuntivo • possível telangiectasia • possível câncer de pele décadas após a exposição |
| IV | > 550 Gy (55,000 rads) | ocorre de minutos a horas postexposure, com imediato da dor ou formigamento, acompanhado por inchaço | none | • 1 a 4 dias postexposure acompanhado por bolhas
• início da isquemia (tecido fica em branco e, em seguida, azul escuro ou preto, com dor substancial) em casos mais graves • tecido torna-se necrótico, dentro de 2 semanas após a exposição, acompanhado por dores consideráveis |
não ocorre devido à necrose de pele na área afetada | possível a recuperação a seguir amputação de áreas atingidas e possíveis enxertos de pele | • continuou a cirurgia plástica pode ser exigido ao longo de vários anos
• possível câncer de pele décadas após a exposição |
| * dose Absorvida pelo menos 10 cm 2 da célula basal, camada da pele
† Especialmente com beta exposição ‡ O Gray (Gy) é uma unidade de dose absorvida e reflete uma quantidade de energia depositada em uma massa de tecido (1 Gy = 100 rads).a pele da face, peito e pescoço terá uma fase latente mais curta do que a pele das palmas das mãos e da pele dos pés. |
|||||||
Gestão do Paciente
o Diagnóstico
Os sinais e sintomas de CRI são as seguintes:
- Intensamente doloroso queimar-como lesões na pele (incluindo comichão, formigamento, eritema ou edema) sem história de exposição ao calor ou produtos químicos cáusticos Nota: Eritema não será visto por horas a dias após a exposição, e sua aparência é cíclica.como mencionado anteriormente, as lesões locais na pele devido a exposição aguda à radiação evoluem lentamente ao longo do tempo, e os sintomas podem não se manifestar durante dias a semanas após a exposição. Considere CRI no diagnóstico diferencial se o paciente apresenta uma lesão da pele sem histórico de queimadura química ou térmica, Mordida de inseto, ou doença da pele ou alergia. Se o doente apresentar um historial de possível exposição à radiação (por exemplo, de uma fonte de radiografia, de um dispositivo de raios x ou de um acelerador) ou um historial de detecção e manipulação de um objecto metálico desconhecido, observe a presença de um dos seguintes: eritema, formação de vesículas, descamação seca ou húmida, depilação, ulceração.
no que diz respeito às lesões associadas à CRI, deve ter-se presente que, a menos que os doentes sejam sintomáticos, não necessitarão de cuidados de emergência; e as lesões podem ser debilitantes e pôr em risco a vida após várias semanas.
acompanhamento médico é essencial, e as vítimas devem ser advertidas para evitar o trauma nas áreas envolvidas.
tratamento inicial
lesões localizadas devem ser tratadas sintomaticamente à medida que ocorrem, e especialistas em lesões por radiação devem ser consultados para obter informações detalhadas. Estas informações podem ser obtidas no centro de assistência de emergência radiológica / local de formação (REAC / TS) em: www.orau.gov/reacts/ or (865) 576-1005.se o doente também tiver outro trauma, as feridas devem ser fechadas, as queimaduras Cobertas, as fracturas reduzidas, a estabilização cirúrgica realizada e o tratamento definitivo administrado nas primeiras 48 horas após a lesão. Após 48 horas, as intervenções cirúrgicas devem ser adiadas até a recuperação hematopoiética ter ocorrido.
um hemograma completo e diferencial inicial deve ser tomado e repetido em 24 horas. Uma vez que a lesão por radiação cutânea é cíclica, as áreas de eritema precoce devem ser anotadas e registadas. Estas áreas também devem ser desenhadas e fotografadas, se possível, garantindo que a data e a hora sejam gravadas. Deve iniciar-se o seguinte conforme indicado:
- cuidados de Suporte num ambiente limpo (uma unidade de Queimados, se estiver disponível)
- prevenção e tratamento de infecções
- Utilização do seguinte:medicamentos para reduzir a inflamação, inibir a proteólise, aliviar a dor, estimular a regeneração e melhorar a circulação agentes anticoagulantes para lesões generalizadas e profundas (226) e Gusev et al. (231), mas não representam recomendações oficiais da CDC.
rodromal Stage —Use antihistamines and topical antiprurginous preparations, which act against itch and also could prevent or atenuate initiation of the cycle that leads to the manifestation stage. Medicamentos anti-inflamatórios, tais como corticosteróides e cremes tópicos, bem como sedativos ligeiros, podem ser úteis.Estadio latente-Continue medicamentos anti-inflamatórios e sedativos. A meio do estágio, use inibidores de proteólise, tais como Gordox®.uso de esfregaços repetidos, profilaxia antibiótica e medicamentos anti-inflamatórios, tais como Lioxasol®, para reduzir as infecções bacterianas, fúngicas e virais
- aplicar pomadas tópicas contendo corticosteróides, juntamente com antibióticos e vitaminas de Acção Local.
- estimular a regeneração do ADN utilizando Lioxasol® e, mais tarde, quando a regeneração tiver começado, medicamentos biogénicos, tais como Actovegin® e Solcoseril®.estimular o fornecimento de sangue na terceira ou quarta semanas usando Pentoxifilina® (contra-indicado em doentes com doença cardíaca aterosclerótica).blisters de punção
- gestão da Dor
- Fibrose ou final de úlceras
Nota: o Uso de medicação para estimular a vascularização, inibir a infecção e reduzir a fibrose pode ser eficaz. Os exemplos incluem Pentoxifilina®, vitamina E e interferão gama. Caso contrário, a cirurgia pode ser necessária.Nota: O tratamento cirúrgico é comum. É mais eficaz se realizada no início do processo de tratamento. Técnicas de enxerto e microcirurgia de espessura completa geralmente fornecem os melhores resultados.efeitos psicológicos, tais como transtorno de stress pós-traumático possibilidade de aumento do risco de cancro da pele mais tarde na vida para mais assistência técnica pode ser obtida a partir do centro de assistência de emergência radiológica / local de formação (REAC / TS) em (865) 576-3131 (M-F, 8 AM a 4:30 PM EST) ou (865) 576-1005 (after hours) , ou at http://www.orau.gov/reacts/external icon , and from the Medical Radiobiology Advisory Team (MRAT) at (301) 295-0316.além disso, mais informações podem ser obtidas junto da rede de Alerta de saúde CDC em: emergency.cdc.gov ou 1-800-311-3435.Gusev IA, Guskova AK, Mettler FA, Jr., editors. Gestão médica de acidentes de radiação. 2 nd ed. New York: CRC Press, Inc.; 2001.Hall EJ. Radiobiologia para o radiologista. 5 ed. New York: Lippincott Williams & Wilkins; 2000.Comissão Internacional de protecção radiológica (CIPR). A base biológica para a limitação da Dose na pele. ICRP Publication 59. Anais do ICRP Volume 22, No. 2. New York: Pergamon Press, 1991.Conselho Nacional de Radioprotecção e medições (NCR). Efeitos biológicos e Limites de exposição para “partículas quentes”.”NCR Report No. 130. Bethesda, Maryland: NCRP, 1999.Conselho Nacional de Radioprotecção e medições (NCR). Gestão de acontecimentos terroristas que envolvam material radioactivo. Relatório ncrp n. º 138. Bethesda, Maryland: NCRP, 2001.
Ricks RC, Berger ME, O’Hare FM, Jr, editors. A base médica para a preparação para acidentes de radiação: os cuidados clínicos das vítimas. Conferência REAC / TS sobre a base médica para a preparação para acidentes com radiações. New York: Parthenon Publishing, 2002.
Walker RI, Cerveny TJ, editors. Textbook of Military Medicine: Part 1: Warfare, Weaponry, and the Casualty. Consequências médicas da guerra Nuclear. Armed Forces Radiobiology Research Institute (AFRRI). Bethesda, Maryland: 1989.Anexo A: respostas da pele à radiação necrose epidérmica aguda (hora do início do tratamento): < 10 dias postexposure; a dose limite: ~550 Gy ou 55.000 rads)— Interfase morte de postmitotic queratinócitos na parte superior visível camadas da epiderme (pode ocorrer com uma dose elevada, baixo consumo de energia beta irradiação)
ulceração Aguda (hora de início: < 14 dias postexposure; a dose limite: ~20 Gy ou 2000 rads)—Perda precoce da epiderme— e em graus variados, mais profundo do tecido cutâneo—que resultados a partir da morte de fibroblastos e células endoteliais na interfase
atrofia Cutânea (hora de início: > 26 semanas postexposure; a dose limite: ~10 Gy ou 1000 rads)— enfraquecimento dos tecidos dérmicos associados com a contração do previamente irradiados área
necrose Dérmica (tempo de início > 10 semanas postexposure; a dose limite: ~20 Gy ou 2000 rads)— Necrose de tecidos dérmicos como conseqüência de insuficiência vascular
a Seco escamação (hora de início: 3-6 semanas postexposure; limiar de dose: ~8 Gy ou 800 rads)— Atípico keratinization da pele causada pela redução no número de clonogenic células na camada basal da epiderme
os Primeiros transitória eritema (hora de início: dentro de horas de exposição, a dose limite: ~2 Cinza ou 200 rads)— Inflamação da pele causada pela ativação de enzimas proteolíticas, que aumenta a permeabilidade dos capilares
Depilação (hora de início: 14 a 21 dias; dose-limite: ~3 Gy ou 300 rads)— perda de Cabelo provocada pelo esgotamento da matriz de células nos folículos pilosos
Final de eritema (hora de início: 8-20 semanas após a exposição; dose limiar: ~20 Gy ou 2000 rads) – inflamação da pele causada por lesão dos vasos sanguíneos. O Edema e a insuficiência da depuração linfática precedem uma redução medida do fluxo sanguíneo.
Invasivo de fibrose (hora de início: de meses a anos para postexposure; a dose limite: ~20 Gy ou 2000 rads)— Método de cura associada com ulceração aguda, secundária ulceração e necrose dérmica que leva para a formação de tecido de cicatriz
Main eritema (hora de início: dias a semanas postexposure; limiar de dose: ~3 Gy ou 300 rads)— Inflamação da pele causada por hyperaemia do basal, células e posterior epidérmica hipoplasia (ver fotos 1 e 2)
descamação Húmida (hora de início: 4-6 semanas postexposure; a dose limite: ~15 Gy ou 1500 rads)— Perda da epiderme causado pela esterilização de uma alta proporção de clonogenic células na camada basal da epiderme
Secundário ulceração (hora de início: > 6 semanas postexposure; limiar de dose: ~15 Gy ou 1500 rads)— dano Secundário para a derme, como consequência da desidratação e infecção quando descamação húmida é grave e prolongada, devido reprodutiva de esterilização de a grande maioria dos clonogenic células irradiadas área
Telangiectasia (hora de início: > 52 semanas postexposure; limiar de dose de gravidade moderada em 5 anos: ~40 Gy ou 4000 rads)— Atípico dilatação superficial, dérmica capilares
Apêndice B: Imagens
a Figura 1.
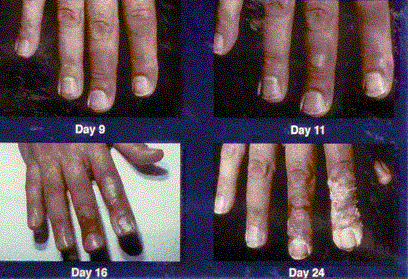
Figura 2.
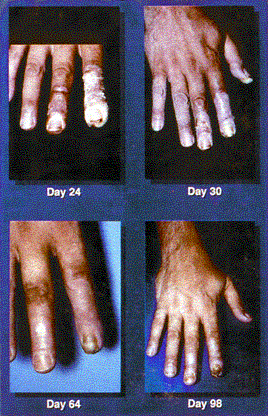
Figuras 1 & 2. Eritema. Estas fotografias mostram a progressão de eritema num doente envolvido num acidente de difracção por raio-x, 9 dias a 96 dias após a exposição. No dia seguinte à exposição (não mostrado), o doente apresentou apenas ligeira tumefacção difusa e eritema das pontas dos dedos. No dia 9, lesões pontuadas semelhantes a telangiectasias foram notadas na região subungal do dedo indicador direito, e no dia 11, bolhas começaram a aparecer. A descamação continuou por várias semanas. O paciente desenvolveu celulite no polegar direito aproximadamente 2 anos após a exposição. A área da ponta do dedo direito e da unha continuou a causar grande dor ao paciente quando até mesmo um pequeno trauma ocorreu na ponta do dedo, e ele exigiu Analgésicos Narcóticos orais ocasionais para controlar esta dor. Ele continuou a sentir dor intensa resultante de um pequeno trauma nas áreas afetadas por até 4 anos pós-exposição.
(fotos cortesia de Gusev IA e reimpresso com permissão)
Figura 3. 3 dias
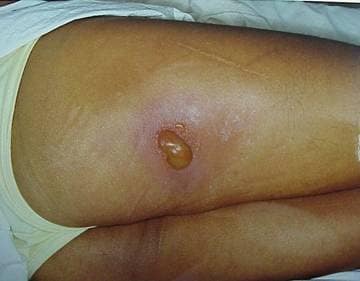
Figura 4. 10 days
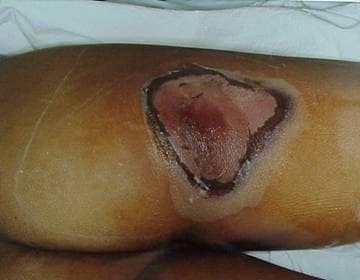
(photos courtesy of Ricks RC and reprinted with permission)
Figures 3 & 4. Ulceração aguda. Estas fotos mostram ulceração aguda em um paciente peruano que inadvertidamente colocou uma fonte de irridiun-192 (Ir 192) de 26-Ci ( 0.962-TBq) no bolso de trás, 3 dias e 10 dias após a exposição. A fonte permaneceu no bolso do paciente por aproximadamente 6,5 horas, altura em que ele reclamou com sua esposa sobre a dor em sua coxa direita posterior. Ele procurou conselho médico e foi dito que provavelmente tinha sido mordido por um inseto. Enquanto isso, sua esposa sentou-se nas calças do paciente (seu caso aparece na página seguinte) enquanto amamentava o filho de um ano e meio do casal. A fonte foi recuperada várias horas depois pelas autoridades reguladoras nucleares, e o paciente foi transportado para Lima para tratamento. Este doente apresentou uma redução drástica na contagem de linfócitos no 3º dia após a exposição, e uma lesão de 4 por 4 cm apareceu no 4º dia. Eventualmente ele sofreu com uma ulceração massiva e necrose do local com infecção, e sua perna direita foi amputada. Grau II e III CRI também era evidente em suas mãos, perna esquerda e períneo, mas ele sobreviveu e voltou para sua família.
Figura 5. 26 dias após a exposição
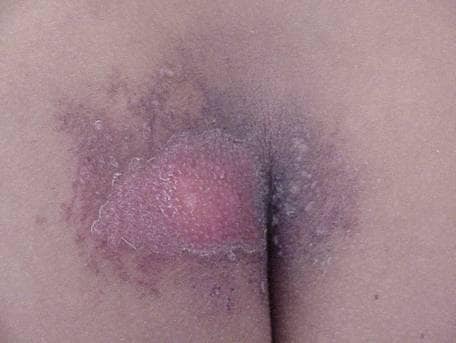
Figura 5. Descamação húmida. Este paciente é a esposa do estudo de caso anterior, 26 dias após a exposição. Ela foi exposta à fonte de Ir 192 quando ela se sentou nas calças de seu marido (ainda contendo a fonte) por aproximadamente 20 minutos depois que ele tinha mudado de roupa naquela noite.
Figura 6: 2 anos postexposure
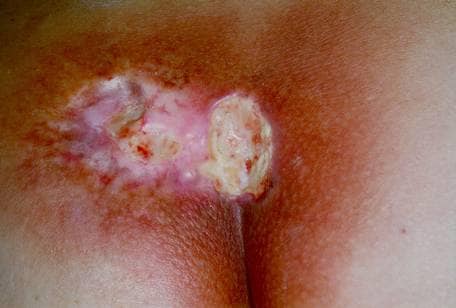
(fotos cortesia de Ricks RC e reproduzido com permissão)
Figura 6. Necrose, fibrose e telangiectasia. O mesmo doente, 2 anos após a exposição.
- Ver “síndrome de radiação aguda: uma ficha para os médicos” em emergency.cdc.gov/radiation/arsphysicianfactsheet.htm tanto o cinzento (Gy) como a rad são unidades de dose absorvida e reflectem a quantidade de energia depositada numa massa de tecido (1 Gy = 100 rad). Neste documento, a dose absorvida refere-se à dose recebida em pelo menos 10 cm 2 da camada basal da pele. Presume-se que os níveis de dose absorvida referenciados neste documento são de beta, gama ou X-radiação. A radiação de nêutrons ou prótons produz muitos dos efeitos para a saúde descritos aqui em níveis de dose mais baixos absorvidos.ocasionalmente, um doente pode também estar contaminado com material radioactivo. Para abordar a descontaminação do doente, consulte o seguinte sítio web: icon .
se forem estéreis, mas não os removam enquanto estiverem intactos.fique alerta para infecção de feridas. A antibioticoterapia deve ser considerada de acordo com a condição individual do doente.tratar a dor de acordo com a condição individual do doente. O alívio da dor é muito difícil e é a parte mais exigente do processo terapêutico.remova cuidadosamente, mas cuidadosamente, as áreas de necrose.tratamento de efeitos tardios após tratamento imediato de lesões por radiação, um processo de cura muitas vezes longo e doloroso. As preocupações mais importantes são as seguintes: