Cum arată: distensia venei jugulare
Vezi și ce respirații Agonale, convulsii și stop Cardiac și CPR arată
distensia venei jugulare sau JVD (alternativ JVP — presiunea venei jugulare sau pulsația venei jugulare) este chiar acolo printre cele mai menționate, dar cel mai puțin descrise fenomene clinice în EMS. Dacă ați încerca să numărați de câte ori apare în manualul dvs., ați rămâne fără degete, dar mulți dintre noi absolvim fără să vedem vreodată atât de mult ca o imagine a acestuia, fără să vă deranjeze să dezvoltați perspicacitatea pentru a o recunoaște în mod fiabil în caz de urgență.
JVD este pur și simplu vizibil „bombat” a venelor jugulare externe pe fiecare parte a gâtului. Acestea sunt vene mari care scurg sângele din cap și îl returnează direct în inimă. Deoarece sunt situate aproape de suprafață, ele oferă o măsură rezonabilă a presiunii venoase sistemice.
JVD este crescut de fiecare dată când revenirea venoasă este mai mare decât capacitatea inimii de a pompa sângele înapoi. Amintiți-vă că nu vorbim despre vasele care se conectează la inima stângă; care implică arterele și venele pulmonare, care nu sunt vizibile în gât. (În schimb, cel mai bun indicator al hipertensiunii pulmonare este lichidul audibil în plămâni.) Mai degrabă, vorbim despre vasculatura sistemică, care se scurge în ventriculul drept prin atriul drept. Atunci când venele nu sunt obtinerea golit, ne uităm în aval pentru a descoperi ce parte a pompei este lipsa. Prin urmare, JVD este cauzată de insuficiența cardiacă dreaptă. (Desigur, cea mai frecventă cauză a insuficienței cardiace drepte este insuficiența cardiacă stângă, deci asta nu înseamnă că este un eveniment izolat.) Dacă JVD nu este vina inimii, atunci ne uităm la nivelurile de lichid. Prea mult volum circulant va duce la venele bombate din motive evidente; tuburile flexibile sunt pur și simplu foarte pline.
deși este probabil cel mai adesea văzut și cel mai diagnostic, la pacienții cu CHF supraîncărcat în volum, principalul motiv pentru care JVD este abordat în EMS este pentru că este un semn util al mai multor urgențe acute. În principal, acestea sunt afecțiuni cardiace obstructive, în care un fel de presiune împiedică capacitatea inimii de a se extinde și este necesară o îngrijire imediată pentru ameliorarea presiunii pentru a preveni moartea incurabilă. La fel ca vezica urinară, inima este doar o pungă suplă de mușchi squishy și, deși mușchiul este foarte bun la stoarcere, nu are capacitatea de a se extinde activ. Prin urmare, inima se umple doar cu orice sânge care curge pasiv în ea și, dacă este stors extern de presiunea din piept, nu se poate umple foarte mult.
pneumotoraxul de tensiune este probabil cea mai frecventă cauză, în care aerul se scurge din plămâni în cavitatea toracică fără nici o cale de scăpare; pe măsură ce presiunea din piept crește, aceasta coboară pe inimă. Simptomele asociate sunt dificultăți respiratorii, scăderea sunetelor respiratorii pe partea afectată și hipotensiune. Pneumotoraxul poate fi corectat cu ușurință de paramedici folosind decompresia acului.tamponada cardiacă este o altă cauză, în care lichidul se scurge din inimă în pericard, un sac inflexibil care îl înconjoară (această scurgere se numește efuziune pericardică), umplând în cele din urmă spațiul disponibil și comprimând miocardul. Simptomele asociate sunt hipotensiunea arterială și sunetele inimii înăbușite (aceste JVD plus sunt cunoscute sub numele de triada lui Beck). Tamponada nu poate fi tratată pe teren, dar un departament de urgență poate efectua o pericardiocenteză, unde un ac este introdus prin pericard. (Pentru medicii de acolo, alternans electrice pe monitor este, de asemenea, de susținere a tamponada.)
un sindrom destul de puțin frecvent care poate produce efecte obstructive similare este pericardita constrictivă severă, inflamația pericardului cauzată de obicei de infecție.
JVD nu este o constatare totul sau nimic-cantitatea de distensie vizibilă la nivelul gâtului va depinde de gradul de presiune venoasă. Gravity vrea să tragă de sânge înapoi în jos, astfel încât presiunea venoasă mai mult, cu atât mai mare pe distensie gât va urca, JVD profund ajunge la mai multe centimetri în sus gât, ușoară JVD va acoperi doar câțiva centimetri. Presiunea poate fi de fapt cuantificată prin măsurarea înălțimii verticale a celui mai înalt punct de distensie (măsurată din inima însăși, folosind unghiul lui Louis ca reper), dar acest lucru este probabil mai detaliat decât este necesar în câmp. Este suficient să spunem că distensia care atinge mai mult de 2-4cm de distanță verticală (spre deosebire de Distanța de pe gât) deasupra pieptului este de obicei considerată patologică și mai puțin de 1-2cm poate fi considerată sugestivă pentru hipovolemie.
dacă se schimbă odată cu respirația, JVD ar trebui să crească în timpul expirării și să cadă cu inspirație. Respirația implică utilizarea diafragmei pentru a crea” aspirație ” în piept, reducând presiunea și permițând o revenire venoasă mai mare — drenând jugularele. O creștere paradoxală a JVD în timpul inspirației (gândiți-vă: când pieptul se ridică) este cunoscut sub numele de semnul lui Kussmaul (nu trebuie confundat cu respirațiile Kussmaul, care este un model de respirație) și este deosebit de sugestiv pentru patologiile obstructive.
JVD poate fi dificil de apreciat în toate cazurile, cu excepția celor mai semnificative. Ajută la întoarcerea capului pacientului și la iluminarea zonei cu iluminare din spate înclinată, ceea ce creează un efect de „umbră”. Pulsația jugulară nu trebuie confundată cu un puls carotid vizibil legat. Pentru a le distinge, amintiți-vă că, deși venele jugulare pot pulsa vizibil, ritmul lor este în general complex, cu pulsații multiple pentru fiecare bătaie a inimii (puteți simți carotida pentru a compara cele două). „Pulsul” jugular nu va fi niciodată palpabil; distensia poate fi ușor ocluzată de degete și se va simți ca nimic.
strict vorbind, jugulara internă este de obicei considerată mai utilă din punct de vedere diagnostic decât jugulara externă, dar este mult mai greu de examinat, deci acesta din urmă este adesea folosit. Din diverse motive, mulți oameni găsesc, de asemenea, jugularul drept mai util decât stânga, deși într-o ambulanță este mai greu de examinat.
cel mai adesea, JVD este examinat într-o poziție înclinată sau semi-Fowler de 30-45 de grade. Dacă pacientul este în decubit dorsal, o lipsă totală de JVD vizibilă este de fapt patologică și indică un volum redus; în această poziție venele jugulare sunt de obicei bine umplute. (Gândiți – vă: venele plate la un pacient plat sunt rele.) JVD atunci când capul este ridicat este mai mult în interesul nostru.
urmează câteva exemple de JVD vizibile, plus câteva sfaturi de examinare. Este recomandat să începeți să verificați acest lucru pe pacienții sănătoși acum, astfel încât să știți cum arată înainte de a încerca să efectuați un apel de diagnostic folosind prezența acestuia. Și până când nu, opri documentarea „nu JVD” pe evaluările tale!
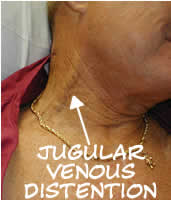
Significant JVD
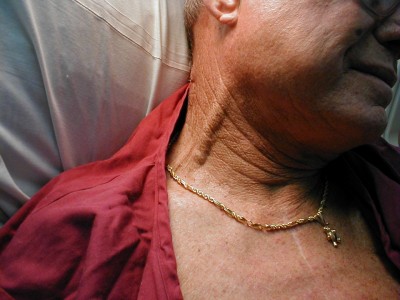
A different, much larger view of the same (click to enlarge)
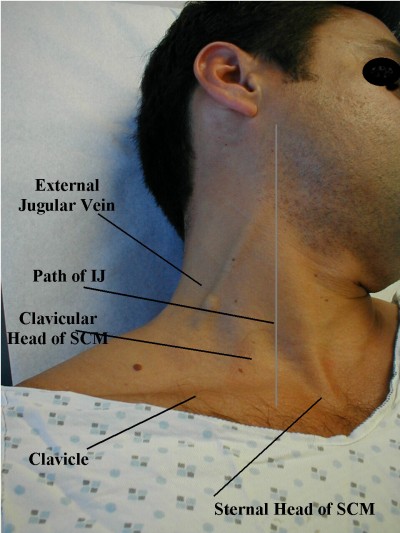
Click through for a good discussion of JVD assessment
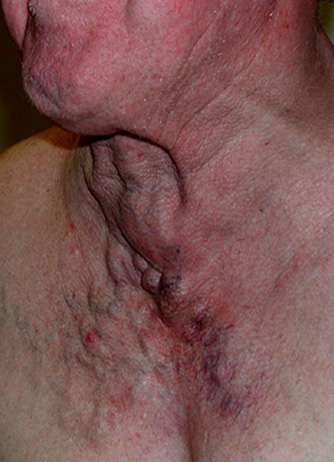
Some more subtle JVD
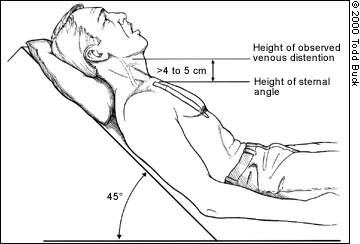
The basic method of measuring JVD
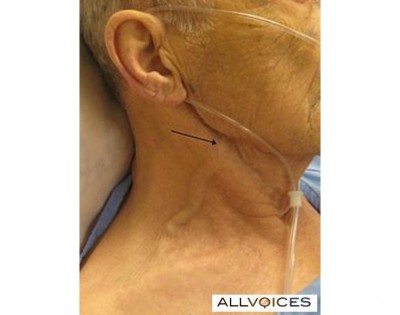
A frumos gros și squiggly jugulară externă
Iată o studentă care își face jugulara externă „pop”, purtând puternic în jos, aka manevra Valsalva. Acest lucru crește semnificativ presiunea toracică, crescând rezerva venoasă; este o exagerare a efectului văzut în timpul expirației normale.
un alt exemplu de inducere a JVD de către o Valsalva
Iată un videoclip excelent care demonstrează apariția JVD, cum se măsoară și testarea reflexului abdominojugular (cunoscut anterior ca hepatojugular), care implică apăsarea pe abdomen pentru a crește presiunea toracică.
A brief clip of jugular venous pulsation, visible mainly toward the suprasternal notch.