Haavainen koliitti hoitoalgoritmit perustuvat paikalliseen kokemukseen / Revista Médica Clínica Las Condes
johdanto
haavainen koliitti (UC) on osa tulehduksellista suolistosairautta (IBD) ja sille on ominaista krooninen tulehdus, jonka etiologia on tuntematon, luultavasti ympäristön ja geneettisten tekijöiden yhteisvaikutuksesta1. Se sijaitsee yksinomaan paksusuolessa, vaarantaen jatkuvasti peräsuolen limakalvon ja paksusuolen vaihtelevia laajennuksia. Se on krooninen sairaus, joka kehittyy taudinpurkauksia (kohtauksia) ja kausia remission. Kohtauksille on ominaista peräsuolen verenvuodon esiintyminen, lisääntynyt taajuus ja vähentynyt suolen johdonmukaisuus. Se voi myös esittää kompromissi yleinen tila, kiireellisyys ja ulosteen inkontinenssi, vatsakipu, laihtuminen (vaikeissa tapauksissa) ja ruoansulatuskanavan ilmenemismuotoja (nivel, silmätaudit, dermatologiset, hepatobiliaarinen ja verisuonten muun muassa).
perinteisesti UC-hoito on keskittynyt oireiden lievittämiseen, mutta tällä hetkellä on osoitettu, että tämä tavoite ei riitä vähentämään sairaalahoitoa ja kolektomiaa, jos siihen ei liity limakalvoparannusta.2,3 lisäksi äskettäin julkaistussa tutkimuksessa todetaan, että endoskooppisen aktiivisuuden ja histologisen aktiivisuuden välinen yhteys on vain 60 prosenttia ja että histologinen normalisointi liittyy pienempiin tautiepidemioihin.4 Edellä esitetyn perusteella on tärkeää huomata, että UC-hoidon tavoitteena tulisi olla endoskooppinen ja ihanteellisesti histologinen remissio. Tämä lähestymistapa edellyttää potilaiden kliinisten, endoskooppisten ja biologisten merkkiaineiden tarkkaa ja järjestelmällistä seurantaa.
IBD-potilaiden monitieteisessä ohjelmassa hoidettujen potilaiden hoidon yhtenäistämiseksi on suunniteltu hoitoalgoritmeja, joissa otetaan huomioon hoitotavoitteet, erilaiset vaihtoehdot ja ehdotetut määräajat eri strategioiden vasteen arvioimiseksi. Jokaisesta niistä on keskusteltava yhdessä potilaan kanssa, selitettävä niiden riskit ja hyödyt ja sovittava seurantasuunnitelmasta, joka helpottaa kiinnittymistä ja hoidon vasteen puuttumisen varhaista lähestymistapaa tai sen komplikaatioita.
alkuvaiheen arvioinnissa ja myös sairauden aikana kannattaa harkita monitieteisen ryhmän osallistumista, johon kuuluu gastroenterologeja, koloproctólogoja, sairaanhoitajia, radiologeja, anatomopatólogoja ja muita erikoisaloja, kuten psykologeja, ravitsemusterapeutteja ja ravitsemusterapeutteja, fysioterapeutteja, reumatologeja, ihotautilääkäreitä, infektologeja, synnytyslääkäreitä, mm. Näin potilaalle voidaan antaa kattava hallinta niiden patologiasta.
alla esitetyissä algoritmeissa on syytä pitää mielessä seuraavat seikat:
-
riittävä diagnostinen vahvistus. Määritetään diagnoosin ajankohtana taudin laajuus ja vakavuus. Tämä edellyttää suorittaa kolonoskopia koepaloja ja sulkea pois erotusdiagnoosit kuten tarttuva tai iskeeminen koliitti. Tiimissämme käytämme Mayo clinic-indeksiä diagnoosin yhteydessä ja jokaisessa myöhemmässä konsultaatiossa5.
-
tunnista huonoja ennustetekijöitä, kuten: Hypoalbuminemia, kohonnut C-reaktiivinen proteiini (CRP), anemia, endoskooppinen vakavuus (syvä haavaumien läsnäolo), lisätty superinfektio, varhainen esitysikä (6, joiden avulla voidaan muokata terapeuttisia strategioita, vähentää taudin komplikaatioita.
-
kun hoitostrategia on aloitettu. Jos hoitotavoitteita ei ole saavutettu, on harkittava hoidon tehokkuuden arviointia ja hoidon säätämistä tai muuttamista koskevia määräaikoja (Kuva 1). Riittävä UC-seuranta edellyttää taudin aktiivisuuden määrittämistä ulosteen kalprotektiinin (CF), endoskooppisten tutkimusten, biopsian ja/tai kuvien avulla alun perin todetun tilan sijainnin ja vaikeusasteen mukaan.
 Kuva 1.
Kuva 1.hoidon arviointi tavoitteiden mukaisesti tulehduksellisessa suolistosairaudessa
(*) tulehduksellinen aktiivisuus on esineellistettävä ulosteen kalprotektiinilla, kolonoskopialla ileoskopialla, koepaloilla ja lopulta kuvantamisella (mieluiten magneettikuvauksella) ja / tai kapselin tähystyksellä.
MK: magneettikuvaus.
(0,24 MB).
hoitoalgoritmi haavainen proktiitti (kuva 2)
haavaista proktiittia sairastaville potilaille suositellaan ensisijaisesti 5-aminosalisylaattien (5-ASA) käyttöä. Jos potilas reagoi kliinisesti (10-14 päivää) ja se on taudin debyytti, on suositeltavaa ylläpitää hoitoa peräpuikoilla vähintään 12 kuukautta. 8 viikon hoidon jälkeen annosta voidaan pienentää yövasteen perusteella puolella tai 3 kertaa viikossa. Jos potilaalla on ollut useampi kuin yksi flare-up, on suositeltavaa jatkaa paikallista hoitoa loputtomiin. Seuranta on tehtävä kliinisenä ja CF-mittauksella 4 kuukauden välein.
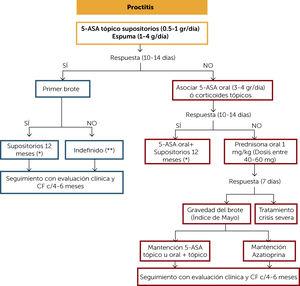
haavainen proktiitti-hoidon algoritmi
(*) aloitusannosta 8 viikon kuluttua voidaan pienentää kliinisen vasteen ja CF: n (µg / g) perusteella yöllä puolella tai 3 kertaa viikossa. Hoidon keskeyttämistä on harkittava, jos ensimmäisen hoitovuoden jälkeen havaitaan kliininen, CF, kolonoskopia ja histologinen vaste. Jos hoito lopetetaan, jos havaitaan kliininen, CF, kolonoskopia ja histologinen vaste. Jos epäonnistut, se vaatii kliinistä seurantaa ja CF 4 kuukauden välein vähintään vuoden ajan. Sitten vähintään 2 kertaa vuodessa.
( * * ) harkitse hoidon keskeyttämistä, jos havaitaan kliininen, CF, kolonoskopia ja histologinen vaste. Jos epäonnistut, se vaatii kliinistä seurantaa ja CF 4 kuukauden välein vähintään vuoden ajan. Sitten vähintään 2 kertaa vuodessa.
5-ASA: 5-amonisalisylaatit; CF: ulosteen kalprotektiini.
Jos potilas ei saavuta hoitovastetta alkuhoidolla, oraalinen 5-ASA tai paikallisesti annosteltavat kortikosteroidit voidaan ottaa käyttöön ja arvioida kliinisesti uudelleen 10-14 päivän kuluttua. Jos vaste saavutetaan, hoitoa jatketaan vähintään 12 kuukautta. Jos vastetta ei synny, on suositeltavaa aloittaa suun kautta otettavat kortikosteroidiannokset annoksella 1 mg/kg ja arvioida kliinisesti viikon kuluttua. Jos vaste saavutetaan ja taudinpurkaus oli lievä tai kohtalainen, se voidaan säilyttää paikallisella 5-ASAlla tai siihen liittyvällä hoidolla ja kortikosteroidit voidaan poistaa asteittain. Ehdotettu vetäytymismalli esitetään taulukossa 1. Jos taudinpurkaus oli kohtalainen tai vaikea, suositellaan tiopuriinihoidon (PT) (atsatiopriini tai 6-merkaptopuriini) jatkamista. Kliininen ja CF-seuranta on suoritettava 4 kuukauden välein. Jos potilas ei reagoi kortikosteroidien induktioon, sitä tulee hoitaa vaikeana kriisinä (”Severe crisis treatment algorithm”).
CU: n hoito kortioideilla
| prednisonin annos päivässä | annosten pienenemisen kuvio |
|---|---|
| 60 mg / vrk | 1° viikko |
| 2° viikko | |
| 40 mg/vrk | 3° viikko |
| 35 mg/vrk | 4° viikko |
| 30 mg / vrk | 5° viikko |
| 25 mg/vrk | |
| 20 mg/vrk | 7° viikko | 17, 5 mg/vrk | 8° viikko |
| 15 mg/vrk | 9° viikko |
| 12, 5 mg/vrk | 10° viikko |
| 10 mg/vrk | 11° viikko |
| 7, 5 mg/vrk | 12° viikko | 5 mg / vrk | 13° viikko |
| 2.5 mg päivässä | 14° viikko |
hoitoalgoritmi COLITIS LEFT (kuva 3)
haavaista paksusuolitulehdusta sairastavilla potilailla suositeltu hoito on suun kautta otettava 5-ASA tai siihen liittyvä paikallinen hoito, erityisesti potilailla, joilla on oireita peräsuolesta. Jos kliininen vaste saavutetaan 1-2 viikon kuluttua, suositellaan saman induktiohoidon ja kliinisen seurannan jatkamista ja CF: n antamista 4 kuukauden välein. Jos vastetta ei saavuteta, aloitetaan hoito oraalisilla kortikosteroideilla 1 mg/kg tai MMX Budesonidilla ja kliininen vaste arvioidaan 7 vuorokauden kuluttua. Jälkimmäinen lääke voi olla vaihtoehto, ei-vakavissa olosuhteissa, jonka etuna on vähemmän haittavaikutuksia kuin prednisoni. Jos vaste saavutetaan ja vastaa ensimmäistä taudinpurkausta, kortikosteroidien asteittainen lopettaminen on aiheellista (Taulukko 1) ja ylläpitohoito oraalisella 5-ASAlla tai siihen liittyvällä hoidolla. Jos se ei vastaa ensimmäistä tautipesäkettä, esitetään kaksi skenaariota: jos edellinen taudinpurkaus oli alle 12 kuukautta sitten, on harkittava PT-ylläpitohoitoa. Jos edellinen epidemia oli yli 12 kuukautta sitten, 5-Asaa voidaan pitää ylläpitohoitona.

vasemman koliitin hoitoalgoritmi
( * ) kliininen seuranta ja CF-seuranta 4 kuukauden välein vähintään vuoden ajan. Sitten vähintään 2 kertaa vuodessa.
(**) budesonidi MMX: ää voidaan harkita, mikä voi olla vaihtoehto ei-vaikeissa olosuhteissa, jolloin sillä on vähemmän haittavaikutuksia kuin prednisonilla.
( * * * ) jos edellinen taudinpurkaus oli alle 12 kuukautta sitten, kun potilas sai riittävää 5-ASA-hoitoa, hoitoa ei keskeytetty tai infektiota ei ollut, on harkittava TP: n käyttöä (tai jos vedolitsumabia on saatavilla). Jos edellinen epidemia oli yli 12 kuukautta sitten, 5-Asaa voidaan pitää ylläpitohoitona.
( * * * ) verenkuvaa ja maksakokeita tulee seurata 3 kuukauden välein.
(****) sairaalahoitoa ja laskimoon annettavia kortikosteroideja tarvitseva potilas, harkitse ylläpitohoidossa PT: n käyttöä monoterapiana, anti-TNF: n käyttöä tai näiden yhdistelmää. Jos saatavilla vedolizumad. Arvioidaan riski / hyöty / kustannukset ja hoitoon pääsy.
5-ASA: 5-amonisalisylaatit; CF: fecal kalprotektiini; TP: tiopuriinit.
Jos potilas ei saa vastetta kortikosteroidien induktioon, sitä tulee hoitaa vaikeana kriisinä (”vaikean kriisin hoidon algoritmi”).
hoitoalgoritmi ei-vaikea laaja koliitti (1) (kuva 4)
Remission induktiohoito ei-vaikeaan laajaan koliittiin voidaan aloittaa oraalisella 5-ASAlla annoksilla 3-4, 5 gr / vrk, ja kliininen vaste arvioidaan 7-14 päivän kuluttua. Jos vaste on suotuisa, jätetään ylläpitohoito samalle annokselle ja arvioidaan kliininen vaste 3-4 kuukauden kuluttua Mayo-kliinisellä alaindeksillä ja CF: llä. Jos saatiin kliininen vaste jatka hoitoa perustuen ”Algorithm of treatment laaja ei-vaikea colitis 2″” Jos oraalisella 5-ASAlla ei saavuteta suotuisaa kliinistä vastetta 4 kuukauden kohdalla riittävillä annoksilla, tulee paksusuolen tähystys ja koepalat tehdä tulehduksen vaikeusasteen määrittämiseksi.
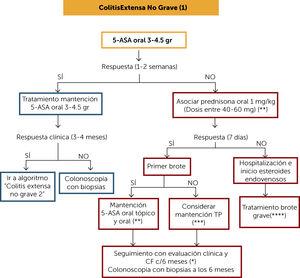
hoitoalgoritmia voidaan harkita Ei-vaikeaan laajaan koliittiin (1)
(*) budesonidi MMX: ää, joka voi olla vaihtoehto ei-vaikeissa olosuhteissa, jolloin sillä on vähemmän haittavaikutuksia kuin prednisonilla.
( * * ) kliininen ja CF-seuranta neljän kuukauden välein vähintään vuoden ajan. Sitten vähintään 2 kertaa vuodessa.
( * * * ) jos edellinen taudinpurkaus oli alle 12 kuukautta sitten, kun potilas sai riittävää 5-ASA-hoitoa, hoitoa ei keskeytetty tai infektiota ei ollut, on harkittava TP: n käyttöä (tai jos vedolitsumabia on saatavilla). Jos edellinen epidemia oli yli 12 kuukautta sitten, 5-Asaa voidaan pitää ylläpitohoitona.
(****) sairaalahoitoa ja laskimoon annettavia kortikosteroideja tarvitsevien potilaiden tulee harkita ylläpitohoidossa PT: n käyttöä monoterapiana, anti-TNF: n käyttöä tai näiden yhdistelmähoitoa. jos vedolitsumabia on saatavilla. Arvioidaan riski / hyöty / kustannukset ja hoitoon pääsy.
5-ASA: 5-amonisalisylaatit; CF: fecal kalprotektiini; TP: tiopuriinit.
Jos potilas ei saavuta hoitovastetta oraalisella 5-Asan induktiohoidolla, tulee hoito yhdistää oraalisiin kortikosteroideihin (1 mg / kg) ja kliininen vaste arvioida 7 vuorokauden kuluttua. Budesonide MMX, kuten jo mainittiin, voi olla vaihtoehto lievissä tapauksissa, koska sillä on vähemmän sivuvaikutuksia. Jos vastetta ei synny, suositellaan systeemisiä kortikosteroideja. Jos vaste saavutetaan ja vastaa ensimmäistä taudinpurkausta, kortikosteroidien asteittainen lopettaminen on aiheellista (Taulukko 1) ja ylläpitohoito oraalisella 5-ASAlla tai siihen liittyvällä hoidolla. Jos tauti ei vastaa ensimmäistä taudinpurkausta, esitetään kaksi skenaariota: jos edellinen taudinpurkaus oli alle 12 kuukautta sitten, on harkittava ylläpitohoitoa PT: llä. Jos edellinen epidemia oli yli 12 kuukautta sitten, 5-Asaa voidaan pitää ylläpitohoitona. Kaikille näille potilaille tulee tehdä kolonoskopia koepaloja 6 kuukauden kuluttua arvioida limakalvon paranemista.
Jos induktiohoito kortikosteroideilla ei tehoa (7 vuorokauden kuluttua), suositellaan sairaalahoitoa ja hoidon aloittamista ”vaikean kriisin hoitoalgoritmin”mukaisesti.
hoitoalgoritmi ei-vaikea laaja koliitti (2) (Kuva 5)
koska UC-hoidon päätavoitteena on limakalvoparantuminen, on tärkeää ottaa huomioon, että kliininen arviointi voi olla riittämätön näiden potilaiden optimaalisessa hoidossa. Tästä syystä potilaita, jotka reagoivat kliinisesti oraaliseen 5-asaan, on myös seurattava CF: llä 4 kuukauden välein. 7,8
Jos CF on > 200µg / G ja potilaalla esiintyy edelleen joitakin oireita, hoitoa tulee muuttaa; jos potilas sai 5-ASA-hoitoa, annos voidaan nostaa 45 gr / vrk ja paikallisen 5-ASA: n käyttöä voidaan harkita. Tämä hoidon muutos on arvioitava kahden viikon kuluessa. Jos vaste havaitaan, jatketaan edellä kuvattua hoitoa ja seurantaa. Jos vastetta ei tule, suorita kolonoskopia ja harkitse skaalausta PT: lle ja/tai anti-TNF: lle.
Jos potilas oli PT: n hoidossa, annosta tulee muuttaa mittaamalla metaboliitit ja harkita 5-Asan lisäämistä enimmäisannokseen. Jos vaste havaitaan, hoito jatketaan ja seurantaa jatketaan, jos vastetta ei ilmene, tehdään kolonoskopia ja löydösten mukaan harkitaan TNF-vasteen suurentamista.
Jos potilas on jo saanut anti-TNF-hoitoa ja hänellä on taudinpurkaus, on tehtävä kolonoskopia (poissulkien sytomegaloviruksen superinfektio ) ja TNF-ja vasta-ainetasot mitattava ja annokset sovitettava tulosten mukaan tai lopulta TNF-vasta-ainetasot muutettava.
potilailla, jotka saavuttivat kliinisen remission 5-ASAlla ja joiden CF on yli 200µg / G, on suositeltavaa sulkea pois muut tekijät, kuten hoidon noudattaminen, riittävät annokset, ei-steroidisten tulehduskipulääkkeiden käyttö, lisätyt infektiot ja uuden CF: n uusiminen yhden kuukauden aikana. Jos se jatkuu koholla harkitse paksusuolen tähystystä, vaikka potilas olisi oireeton.
vaikka nykyiset johtamisohjeet ovat lievempiä biomarkkerin seurannan ja hoidon optimoinnin suhteen, perustuen nykyiseen näyttöön ja uuteen hoitomalliin ??hoidetaanko kohde?? (tavoitteiden mukainen hoito) pitäisi toimia ennakoivasti ja ennakoida tosiasiat, mikä mahdollistaisi limakalvoparannuksen tavoitteen saavuttamisen ja sen ylläpitämisen ajan mittaan. Tämä määrittäisi taudin paremman pitkän aikavälin ennusteen.9
vaikean kriisin hoitoalgoritmi (kuva 6)
vaikean UC-kriisin hoito tulee hoitaa sairaalahoidossa olevan potilaan kanssa, ja ensimmäisestä hetkestä lähtien monitieteisen ryhmän, johon kuuluu gastroenterologi, koloproktologi, ravitsemusterapeutti ja sairaanhoitaja, tulee arvioida se. Ensimmäisenä lähestymistapana myrkyllisten megakoolonin ja Clostridium difficile-infektion esiintyminen (mieluiten PCR: n aiheuttama suolen toiminta) on suljettava pois. CMV-infektio tulee ottaa huomioon myös potilailla, jotka ovat saaneet steroideja tai immunomodulaattoreita ennen kohtausta. Tämä tutkimus on tehtävä immunohistokemialla tai PCR: llä endoskooppisissa koepaloissa. Enteropatogeenisen bakteerin esiintyminen on otettava huomioon myös, jos epidemiologinen Tausta viittaa siihen. Kun kyseessä on vakava koliitti, on sairaalaan ottamisesta alkaen pyydettävä ennakkotutkimusta mahdollisen biologisen hoidon aloittamiseksi.: poissulje pois krooniset infektiot, kuten ihmisen immuunikatovirus (HIV), tuberkuloosi keuhkoröntgenillä ja mieluiten kvantiferon (tai vaihtoehtoisesti PPD infektologin arvioimana) ja krooninen hepatiitti (hepatiitti B-viruksen, HBV-pinta-antigeenin ja hepatiitti C-viruksen vasta-aineiden kokonaisantikori). Lisäksi potilaat, jotka eivät ole aiemmin altistuneet, tulee rokottaa ainakin influenssaa, pneumokokkia sekä A-ja B-hepatiittia vastaan. Potilailla, joilla on vakava UC-kriisi, on suuri tromboottisten tapahtumien riski, ja siksi heille tulisi antaa syvän laskimotukoksen profylaksia kunkin Keskuksen protokollan mukaisesti.10 lisäksi osa alustavasta arvioinnista tulisi sisältää kolonoskopia koepaloja sulkea pois CMV infektio, kuten jo mainittiin, mutta myös arvioida endoskooppinen ja histologinen vakavuus. Tämä kolonoskopia voidaan suorittaa ilman valmistelua ja mieluiten nukutuksessa tai riittävällä sedaatiolla.
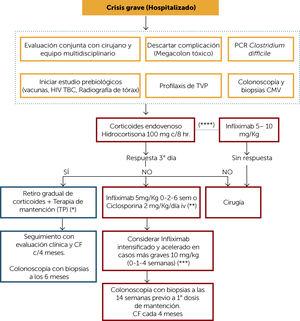
hoitoalgoritmi Vakava haavaisen koliitin kriisi
(*) sairautensa debytoivalla potilaalla voi lopulta mennä 5-silmukan ylläpitoon, jos hänellä on riski PT: lle.
( * * ) harkitaan siklosporiinia potilailla, jotka ovat aiemmin olleet neitseellisiä PT: lle. Harkitse vedolitsumabin käyttöä mahdollisena.
( * * * ) potilaat, joilla on hypoalbuminemia, kohonnut CRP, anemia. Arvioidaan kliininen vaste jokaisen
(***) annoksen jälkeen potilaan inmunorefractario optimoidulla 5-ASA-annoksella, jolle kehittyy vakava kriisi, infliksimabiannos kliinisen tilan mukaan
HIV: ihmisen immuunikatovirus; TB: tubercuolsis; DVT: syvä laskimotukos; CMV: sytomegalovirus; TP: tiopurínicos; CF: kalprotektiinin uloste.
vaikean kriisin hoito aloitetaan laskimoon annettavilla kortikosteroideilla (hydrokortisoni 100 mg c / 8hrs. tai solumedrolia 20 mg c / 8 tuntia). Vaste on arvioitava viimeistään 3.päivänä. Jos vaste saavutetaan, se voi olla päällekkäinen suun kautta annettavan lääkkeen kanssa, minkä jälkeen aloitetaan kortikosteroidien asteittainen lopettaminen (kuva 3) ja ylläpitohoito PT: llä. Niillä vastikään diagnosoiduilla potilailla, jotka eivät ole saaneet aikaisempaa hoitoa ja joilla on vakava kriisi, oraalisen 5-Asan ylläpitoa voidaan harkita, jos steroidivaste on aikaisessa vaiheessa. On kuitenkin tärkeää ottaa huomioon, että jälkimmäisen vaihtoehdon valinta edellyttää riittävää kliinistä ja CF-seurantaa.
Jos laskimonsisäinen kortikosteroidi ei tuota vastetta, hoitovaihtoehdot riippuvat potilaan tilasta ja hoitovälineestä. Leikkaus on hyvä vaihtoehto näillä potilailla, ihannetapauksessa hallinnoi kokenut tiimi. Lääketieteellinen vaihtoehto voi olla infliksimabin (IFX) aloittaminen induktioannoksilla 5 mg/kg (0-2-6 viikkoa) tai siklosporiinin antaminen laskimoon 2 mg/kg/vrk. Valinta näiden vaihtoehtojen välillä riippuu PT: n aiemmasta käytöstä sopivilla annoksilla (tässä tapauksessa IFX on vaihtoehto), kunkin Keskuksen kokemuksesta ja mahdollisuudesta mitata siklosporiinipitoisuuksia. Tehostettua infliksimabiannostusta 10 mg/kg 0-1-4 viikon kohdalla voidaan harkita potilailla, joilla on hypoalbuminemia, kohonnut CRP tai anemia.11
potilaille, joilla on riittävät ja optimoidut PT-annokset (metaboliittimittaus) ja joilla on vakava kriisi, suositellaan IFX-hoidon aloittamista ensimmäisenä hoitona (joka estää kortikosteroidien pitkäaikaisen käytön ohjelmaa kohti). IFX-annos on sovitettava kunkin potilaan tilan mukaan, kuten edellä on mainittu.
palaute
tässä esitetyt algoritmit edustavat näkemystä käytännön käsittelyn CU ohjelman tiimi tulehduksellinen suolistosairaus klinikka Las Condes mukana gastroenterologists, coloproctológos ja sairaanhoitajat, jotka ilmentävät käsitteitä hoidon kannalta tavoitteiden (hoitoon target) seuranta moderni IBD ja henkilökohtaista lääketiedettä, jotka eivät ole tarkoitettu olemaan kliininen opas tai yleinen malli CU.
UC: n nykyinen hoito edellyttää riittävää seurantaa, joka mahdollistaa hoitovasteen puuttumisen varhaisen tunnistamisen hoitojen optimoimiseksi jo ennen kliinistä taudinpurkausta. Seuranta edellyttää välttämättä monialaista, koordinoitua työ-ja hoitotukea, joka helpottaa potilaan ja hoitohenkilökunnan välistä viestintää. Näin vasteajat ja päätöksenteko lääkkeiden ja strategioiden mukauttamiseksi oikeaan aikaan voidaan lyhentää, mikä parantaa UC-potilaiden elämänlaatua ja ennustetta.
näitä algoritmeja tarkistetaan määräajoin, ja niihin tehdään muutoksia uuden tieteellisen näytön ja uusien hoitovaihtoehtojen ilmaantumisen perusteella.
sidonnaisuusilmoitus
kirjoittajat toteavat, että eturistiriitaa ei ole siinä mielessä, että toimialalta tai laitokselta ei makseta tai rahoiteta.